Схема истории болезни
Предлагаемая схема истории болезни предназначена для студентов медицинских вузов, изучающих общую хирургию и направлена для облегчения и выработки правильных навыков объективного обследования хирургического больного, выяснения ими анамнеза заболевания, правильной трактовки полученных данных и оформления первой студенческой хирургической истории болезни.
Студенческая история болезни должна соответствовать основным требованиям предъявляемым к первичной медицинской документации - медицинской карте стационарного больного.
История болезни стационарного больного является основным медицинским документом, который составляется на каждого поступившего больного и содержит все необходимые сведения, характеризующие состояние больного в течение всего времени пребывания в стационаре, организацию его лечения, данные объективных исследований и назначения.
Данный документ состоит из паспортной части, диагноза направившего учреждения, диагноза при поступлении, кратких данных анамнеза, жалоб больного, состояния больного на момент поступления, данных обследования больного в приемном отделении. В дальнейшем лечащий врач определяет план обследования больного, назначает лечение и ежедневно фиксирует в истории сведения состоянии больного, оценивает эффективность проводимого лечения. При выписке больного лечащий врач составляет эпикриз, в котором кратко резюмируются данные о состоянии больного при поступлении и выбытии, обосновывается диагноз, указываются лечебные мероприятия и их эффективность, даются рекомендации по дальнейшему лечению и режиму больного (см. приложение).
При написании истории болезни студентами 3 курса при изучении курса общей хирургии, вследствие сквозного обучения на кафедре и не возможности наблюдать за больным в динамике написание дневников, выписного эпикриза считаем не целесообразным.
По структуре «студенческой» истории болезни пациента хирургического профиля целесообразно после ознакомления с паспортными данными пациента, выяснить жалобы и данные анамнеза, исследовать настоящее состояние больного, локальный статус. Далее ознакомиться с картой стационарного больного, проанализировать проведенные больному исследования и проводимое лечения, с оценкой динамики его объективного состояния от момента поступления до момента Вашей курации. На основании всех полученных данных Вы должны выделить имеющиеся у больного патологические синдромы, обосновать их и если патология имеющаяся у пациента входит в число изучаемых в курсе данной дисциплины нозологий (см. приложение), то сформулировать клинический диагноз и обосновать его, если данное заболевание не изучалось, можно ограничиться только формулировкой и обоснованием патологических синдромов (см. приложение).
 Российскийгосударственныймедицинскийуниверситет
Российскийгосударственныймедицинскийуниверситет
Им. Пирогова
Кафедра общей хирургии лечебного факультета
Заведующий кафедрой: проф. д.м.н. Кузнецов Н.А.
Преподаватель: доц. к.м.н. Лаберко Л.А.
ИСТОРИЯ БОЛЕЗНИ
Ф.И.О. больного: Жмайдин Валерий Сергеевич. Возраст: 63 года.
Дата поступления в стационар: 19.10.2010 Дата курации: 22.10.2010
Клинический диагноз или патологические синдромы:
КУРАТОР: студентка 4 курса 453 группы
Лечебного факультета
2010 г
I. ПАСПОРТНАЯ ЧАСТЬ
1. Фамилия, имя, отчество
2. Пол
3. Возраст
4. Постоянное место жительства
5. Профессия
6. Дата поступления
7. Дата курации
II. ЖАЛОБЫ
В этот раздел вносятся основные жалобы больного, предъявляемые им на момент курации.
Описывая болезненные явления, беспокоящие больного, на первое место следует поставить жалобы, которые наиболее специфичны (информативны) для диагностики основного заболевания. При этом наиболее специфичные болезненные ощущения могут иметь меньшую выраженность (интенсивность), чем второстепенные.
В этом разделе описываются также и неспецифические жалобы пациента, если они имеют отношение к проявлениям основного заболевания (например - лихорадка, ознобы, потливость, слабость).
Каждая из перечисленных жалоб должна быть максимально детализирована по следующему примерному плану.
1. На что жалуется пациент?
2. Характер беспокоящего явления (например - характер боли: сжимающий, колющий, жгучий, постоянный или приступообразный и др.), его интенсивность, продолжительность, скорость нарастания и длительность развития (например при желтухе); точная локализация (и иррадиация) беспокоящего явления; время появления (днем, ночью) беспокоящего явления; факторы, вызывающие появление и/или усугубление беспокоящего ощущения (физическое или психическое напряжение, прием пищи, определенные движения и др.); чем и как быстро купируется (облегчается) болезненное явление?
Кроме вышеуказанной детализации для каждой из жалоб следует указать специфические для нее признаки. Например, если больной предъявляет жалобы на лихорадку, следует уточнить быстроту и степень повышения температуры, пределы ее колебаний в течение суток, длительность лихорадочного периода, наличие ознобов, потливости и связи лихорадки с другими болезненными явлениями (кашлем, одышкой, болями в животе, желтухой и т.д.). И, наконец, следует описать связь различных жалоб между собой (если таковая имеется). Например, у больного с желчекаменной болезнью интенсивные схваткообразные боли в правом подреберье после приема жирной пищи часто сопровождается тошнотой, неукротимой рвотой и лихорадкой.

III. ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
(Anamnesis morbi)
В этом разделе подробно в хронологическом порядке описывается возникновение, течение и развитие настоящего заболевания от первых его признаков до момента обследования пациента студентом.
Под настоящим заболеванием следует понимать основное заболевание (то есть болезненное состояние, послужившее причиной госпитализации). Картина истории настоящего заболевания должна формироваться у врача в результате расспроса больного, его родственников и анализа данных медицинских документов (выписки из предшествующих историй болезни, карты амбулаторного больного и проч.).
При воссоздании Anamnesis morbi постарайтесь получить ответы на несколько важных вопросов.
1. В течение какого времени считает себя больным (или является больным)?
2. Где и при каких обстоятельствах впервые проявилось данное заболевание?
3. Каковы факторы, способствовавшие началу болезни?
4. С появления каких признаков (симптомов или синдромов) началось настоящее заболевание?
5. Когда и где имело место первое обращение к врачу, каковы результаты проводившихся исследований, диагноз заболевания, характер и результаты проводившегося тогда лечения?
6. Последующее течение заболевания:
а) динамика начальных симптомов, появление новых симптомов;
б) частота обострений, длительность ремиссий, осложнения заболевания;
в) применявшиеся диагностические и лечебные мероприятия (медикаментозные средства, физиотерапия, санаторно-курортное лечение), результаты диагностических исследований (анализы крови, мочи, ЭКГ, данные рентгенологического исследования и т.д.), эффективность лечения;
г) трудоспособность за период заболевания.
7. Когда и в связи с чем наступило настоящее ухудшение состояния? Каковы результаты проводившегося амбулаторного лечения и обследования?
8. Основные жалобы на момент поступления пациента в стационар. (Основными жалобами следует считать беспокоящие проявления болезни, явившиеся непосредственным поводом для текущей госпитализации пациента в стационар.)
9. Предварительный диагноз, поставленный больному при поступлении в стационар.
10. Проведенные исследования (указываются выявленные патологические лабораторные данные и заключения проведенных диагностических инструментальных методов исследования). Полные протоколы исследований приводятся в главе «данные лабораторных и инструментальных методов исследования».
11. Проведенные лечебные мероприятия (характер проведенной терапии, ее количество, оперативные методы лечения (название произведенных оперативных вмешательств с указанием основных этапов операций: оперативный доступ, оперативный прием, завершение операции)).
12. Как изменилось состояние пациента в стационаре от момента поступления до момента курации, эффективность проводимого лечения?
Следует помнить, что истинное начало болезни иногда может намного предшествовать тому периоду, когда у пациента появляются определенные признаки. Это может быть связано с тем, что некоторые больные длительное время могут не предъявлять никаких жалоб (или не отмечать у себя каких-либо специфичных для данного заболевания явлений) и поэтому сами считают себя больными более короткий период, чем есть на самом деле. Это нередко наблюдается у больных с заболеваниями периферических вен и артерий и др.
Следует попытаться узнать у самого пациента, не выявлялись ли у него какие-либо объективные признаки заболевания до того периода, как он начал чувствовать себя больным. Например, больной с критической ишемией нижней конечности, в течение нескольких лет перед появлением первых субъективных признаков болезни мог ощущать боли в икроножных мышцах.
IV. ИСТОРИЯ ЖИЗНИ
(Anamnesis vitae)
Краткие биографические данные: Год; место рождения (так как имеются различия в распространенности заболеваний в определенных географических зонах); в какой семье родился и каким ребенком по счету (так как необходимо оценить социальные факторы влиявшие на больного в детстве); как рос и развивался (чтобы оценить возможную врожденную патологию). Образование. Отношение к военной службе, участие в боевых действиях (еслибыл освобожден или демобилизован необходимо указать по какой причине).
Семейно-половой анамнез:
Для женщин:
· время появления менструаций, их регулярность, продолжительность, болезненность, дата начала последней менструации;
· начало половой жизни; беременности, роды и аборты (самопроизвольные и искусственные), их сроки, количество, исходы и осложнения;
· климакс, время его появления и признаки.
Для мужчин:
· начало половой жизни;
· возраст вступления в брак, наличие детей.
Бытовой анамнез. Жилищные и санитарно-гигиенические условия в быту начиная с детства (санитарная характеристика квартиры и коммунальных удобств), климатические условия, отдых, продолжительность и достаточность занятий физкультурой и спортом. Проживание в экологически неблагоприятных зонах.
Питание.Характери регулярность питания, полноценность пищевого рациона.
Трудовой анамнез. С каких лет началась трудовая жизнь. Условия и режим труда (продолжительность рабочего дня, ночные смены, подверженность влиянию метеофакторов, длительное статическое, физическое и психоэмоциональное напряжение, температурный режим и т.д.), профессия на протяжении всей жизни. Связь работы с профессиональными вредностями, длительность их воздействия (токсические химические соединения, пыли, ионизирующая радиация и других факторов, контакт с которыми связан с родом профессиональной деятельности пациента).
Вредные привычки. Курение, употребление алкоголя, наркотических, токсических веществ (с какого возраста, в каком количестве, с какой регулярностью).
Перенесенные заболевания. Какие заболевания перенес (начиная с детства), в каком возрасте и их последствия и какими заболеваниями страдает в настоящее время. Особо следует указать на перенесенные инфекционные заболевания, туберкулез, гепатит («желтуху»), венерические болезни, контакт с инфекционными больными. Психические травмы. Отравления. Ранения, травмы, операции (необходимо выяснить какая была операция, когда и где ее выполняли, были ли послеоперационные осложнения – кровотечения, нагноения и др.). Отметить, переливалась ли ранее кровь или ее заменители, и были ли реакции (какие?)на эти трансфузии. Проводилось липарентеральное введение лекарствпоследние 6 месяцев?
Аллергологический анамнез и непереносимость препаратов. Наличие аллергических заболеваний (бронхиальная астма, крапивница, экзема и т.д.) в анамнезе у больного и его родственников. Предшествующее применение антибиотиков, местных анестетиков (новокаин, лидокаин). Наличие аллергических реакций на введение других лекарственных препаратов, вакцин и сывороток с указанием характера проявлений этих реакций (вазомоторный ринит, крапивница, отек Квинке и др.).
Страховой анамнез. Длительность последнего больничного листа; общая продолжительность больничных листов по данному заболеванию за последний календарный год. Инвалидность (группа инвалидности, причина, время установления).
V. НАСЛЕДСТВЕННОСТЬ
Сведения о родственниках: их возраст, состояние здоровья, причина смерти и возраст умерших родителей, братьев, сестер, дедов и бабок, как со стороны отца, так и со стороны матери. Отметить наличие у ближайших родственников злокачественных новообразований, грыжевых выпячиваний, варикозно-расширенных вен, сердечно-сосудистых заболеваний (инфаркт миокарда, стенокардия, артериальная гипертония, инсульт), эндокринных заболеваний (сахарный диабет, патология щитовидной железы) и психических отклонений, геморрагических диатезов, алкоголизма. Наличие у ближайших родственников туберкулеза, венерических заболеваний.
VI. НАСТОЯЩЕЕ СОСТОЯНИЕ
(Status praesens)
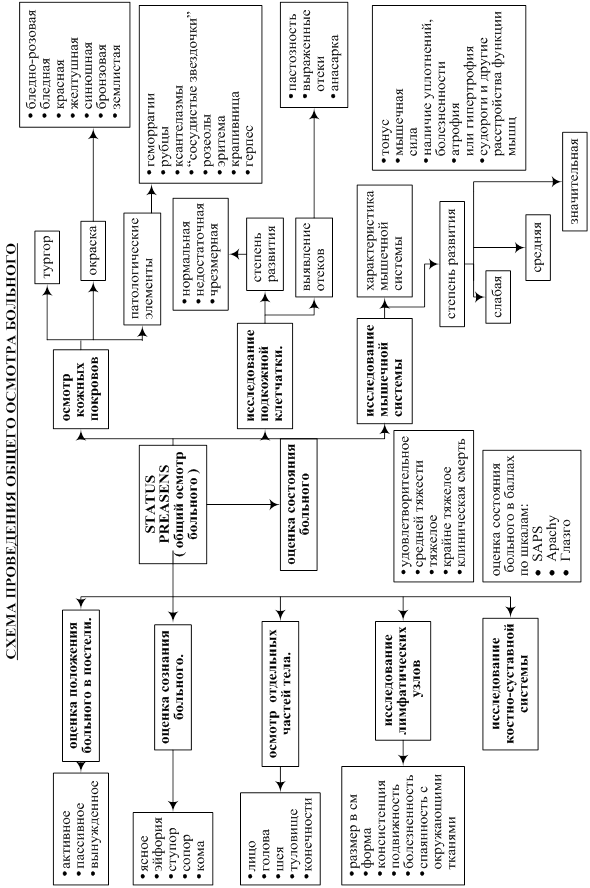
1. ОБЩИЙ ОСМОТР
Общее состояние пациента:
I. удовлетворительное,
II. средней тяжести,
III. тяжелое.
Тяжесть состояния может быть обусловлена:
1. Тяжестью патологического процесса.
2. Степенью выраженности функциональных расстройств.
3. Вероятностью развития осложнений болезни.
В настоящее время в клинической практике принята оценка тяжести состояния больного с использованием интегральных клинико-лабораторных шкал балльной оценки, что позволяет дать объективную количественную оценку состоянию. При достаточном количестве информации, полученной при осмотре пациента и содержащейся в «стационарной» истории болезни, необходимо оценить тяжесть состояния больного по шкале SAPS (см. приложение).
v Сознание:
1. Ясное.
2. Спутанное:
· Ступор – пациент вялый, заторможенный адинамичный, но отвечает на вопросы, ориентирован в месте и времени, сохранены все рефлексы.
· Сопор – пациент находится как бы в состоянии сна, но при интенсивном раздражителе (боль) открывает глаза и может односложно отвечать на вопросы. Плохо ориентирован во времени и месте.
· Кома – пациент находится в бессознательном состоянии. Отмечается снижение или исчезновение основных рефлексов. Оценка по шкале Глазго (см. приложение).
v Положение пациента:
1. активное положение – это возможность активно передвигаться, обслуживать себя самостоятельно;
2. пассивное положение – такое состояние, когда больной не может самостоятельно изменить преданное ему положение;
3. вынужденное – такое положение, которое занимает пациент для облегчения страдания.
v Телосложение.
1. Конституциональный тип
· нормостенический
· гиперстенический
· астенический
2. Рост. Масса тела. Осанка (прямая, сутулая); походка (быстрая, медленная, атактическая, спастическая, паретическая и др.).
v Температура тела: _____ ° С. Ее характеристика: пониженная (ниже 36 градусов С), нормальная (36-37 градусов С), субфебрильная (до 38 градусов С), фебрильная (до 39 градусов С), высокая (свыше 39 градусов С), чрезмерно высокая (свыше 40 градусов С), гиперпиретическая (выше 41-42 градусов С).
v Выражение и изменения лица: спокойное, безразличное, страдальческое и т.п. Facies Hyppocratyca (характерно для больных с перитонитом, перфорации язвы желудка, кишечной непроходимости – лицо мертвенно-бледное, осунувшееся, запавшие тусклые глаза, заостренный нос, на лице капельки пота), лицо Корвизара (лицо больного с выраженной сердечной недостаточностью – одутловато, кожа желтовато-бледная с цианозом губ, кончика носа, ушей, рот приоткрыт, глаза тусклые), faciesfebris (лицо лихорадящего больного – обычно возбужденное, кожа гиперемирована, лихорадочный блеск глаз), facies nephritica (лицо больного с заболеваниями почек – бледное, одутловатое, с отеками верхних и нижних век, с отеками под глазами), facies mitralis (лицо больного с декомпенсированными митральными пороками сердца – цианоз губ, цианотичный румянец на щеках в виде “митральной бабочки”), faciesBasedovica(лицо больного с тиреотоксикозом – тревожное, раздраженное или испуганное выражение лица, глазные щели расширены, выпячивание глазных яблок или экзофтальм) и др.
v Кожные покровы, придатки кожи (ногти, волосы) и видимые слизистые:
1. Цвет (бледно-розовый, смуглый, гиперемированный, коричневатый (бронзовый), желтушный, синюшный ((акроцианоз или диффузный цианоз)), бледный, землистый). Пигментации и депигментации (витилиго) и их локализация.
2. Высыпания на коже (экзантема): форма сыпи (розеолы, папулы, пустулы, везикулы, эритема, пятна, буллы, «герпетические» высыпания(herpes nasalis, labialis, zoster)), локализация и характер высыпаний (единичные или множественные (сливные)). Следы расчесов: локализация, количество, наличие очагов вторичной инфекции.
3. Сосудистые изменения: телеангиоэктазии, «сосудистые звездочки», их локализация и количество. Кровоизлияния: характер (синяки, петехии, гематомы), их локализация, размер и количество.
4. Рубцы: локализация, цвет, размеры, связь с окружающими тканями, болезненность.
5. Трофические изменения: язвы, пролежни. Их локализация, размер, характер поверхности, наличие и характер отделяемого.
6. Видимые опухоли: липома, атерома, ангиома и др. (их локализация, размеры, связь с окружающими тканями, смещаемость, болезненность, цвет кожных покровов над ними).
7. Влажность и тургор кожи.
8. Волосы: Тип оволосения (мужской, женский). Выпадение волос (алопеция). Ногти: форма (обычная, «часовые стекла», койлонихии и др.), цвет (розовый, синюшный, бледный), поперечная или продольная исчерченность, ломкость.
9. Видимые слизистые. Цвет (розовый, бледный, желтушный, красный, синюшный). Влажность. Высыпания (энантема): локализация и выраженность.
10. Зев. Окраска, припухлость, налеты, миндалины (величина, цвет, наличие гноя, налетов).
11. Склеры. Цвет обычный (белый), желтушный, голубоватый. Наличие инъецированности.
v Подкожно-жировая клетчатка.
1. Развитие (умеренное, слабое, чрезмерное). Толщина кожной складки (в см.) у нижнего угла лопатки. Места наибольшего отложения жира (на животе, руках, бедрах).
2. Отеки (oedema) - локализация (конечности, поясница, живот, лицо), распространенность (местные или анасарка), выраженность (пастозность,умеренные или резко выраженные), консистенция (мягкие или плотные), цвет и наличие трофических изменений кожи над отеками.
3. Болезненность подкожно-жировой клетчатки при пальпации, наличие крепитации (при воздушной эмфиземе подкожно-жировой клетчатки), очаговых уплотнений (их локализация, размер, болезненность).
v Лимфатические узлы.
Прощупываемость, величина, форма, консистенция, болезненность, подвижность, спаянность между собой и окружающими тканями, состояние кожи над ними (затылочные, околоушные, подчелюстные, шейные, над- и подключичные, подмышечные, локтевые, паховые подколенные).
v Мышцы.
Степень развития (хорошая, удовлетворительная, слабая); мышечные атрофии или гипертрофии, тонус (сохранен, снижен, повышен), асимметричность отдельных мышечных групп, сила. Уплотнения, болезненность при пальпации мышц и активных движениях.
v Кости.
Наличие деформаций скелета. Болезненность при ощупывании и поколачивании. Состояние концевых фаланг пальцев рук (симптом «барабанных пальцев»).
v Суставы.
Конфигурация; наличие припухлости, изменений кожи над ними; болезненность суставов.Гиперемия и местная температура кожи над ними. Функция суставов: движения в суставах (их болезненность); ощущение хруста при движениях; объем активных и пассивных движений.
2. СИСТЕМА ОРГАНОВ ДЫХАНИЯ ЖАЛОБЫ
В начале описания каждой системы органов излагаются жалобы больного, имеющие отношение к поражению данной системы. Эти жалобы могут быть признаками, как основного, так и сопутствующего заболеваний. Ряд неспецифических жалоб, имеющих отношение к поражению различных систем органов (слабость, недомогание, снижение работоспособности, лихорадка и др.), также заносятся в этот раздел.
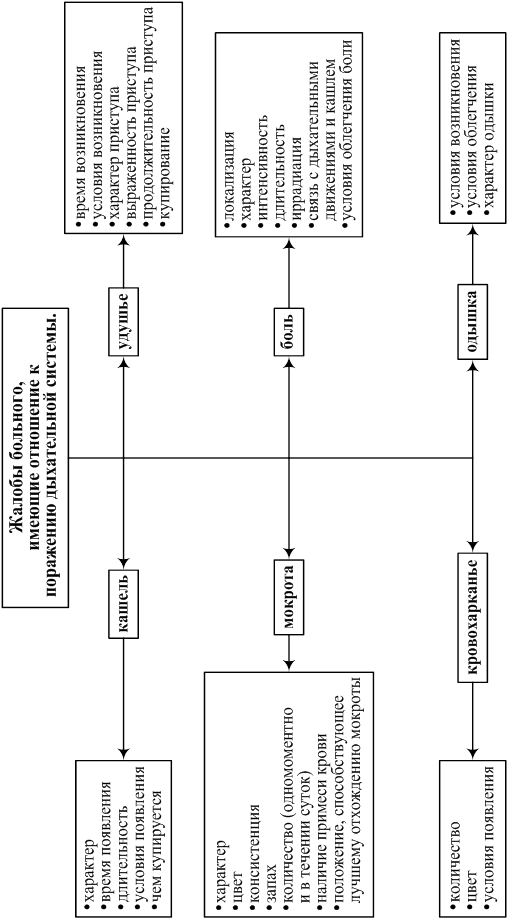
· Кашель (tussis): его характер (продуктивность; надсадный, лающий и т.д.), время появления (днем, ночью, утром), длительность (постоянный, периодический или приступообразный), условия появления и купирования.
· Мокрота (sputum): характер, цвет, консистенция и запах (серозная, слизистая, слизисто-гнойная, гнойная, гнилостная): количество мокроты, выделяемой одномоментно и в течение суток; наличие примесей крови; положение, способствующее лучшему отхождению мокроты (дренажное положение).
· Кровохарканье (haemoptoe): количество выделяемой крови (прожилки, сгустки или чистая кровь - в каком объеме); цвет крови (алая, темная, «ржавая» или малинового цвета); условия появления кровохарканья.
· Боль (dolor): в грудной клетке: локализация, характер боли (острая, тупая, колющая и др.); интенсивность (слабая, умеренная, сильная); длительность (постоянная или приступообразная); иррадиация; связь с дыхательными движениями, кашлем, положением тела; условия облегчающие боль.
· Одышка (dispnoe): условия возникновения (в покое, при физической нагрузке, при кашле, измененииположения тела и т.д.), условия облегчения одышки, характер одышки (инспираторная – признаки затруднения вдоха,экспираторная – признаки затруднения выдоха, смешанная).
· Удушье (asthma): время и условия возникновения, характер, выраженность и продолжительность приступов, их купирование.
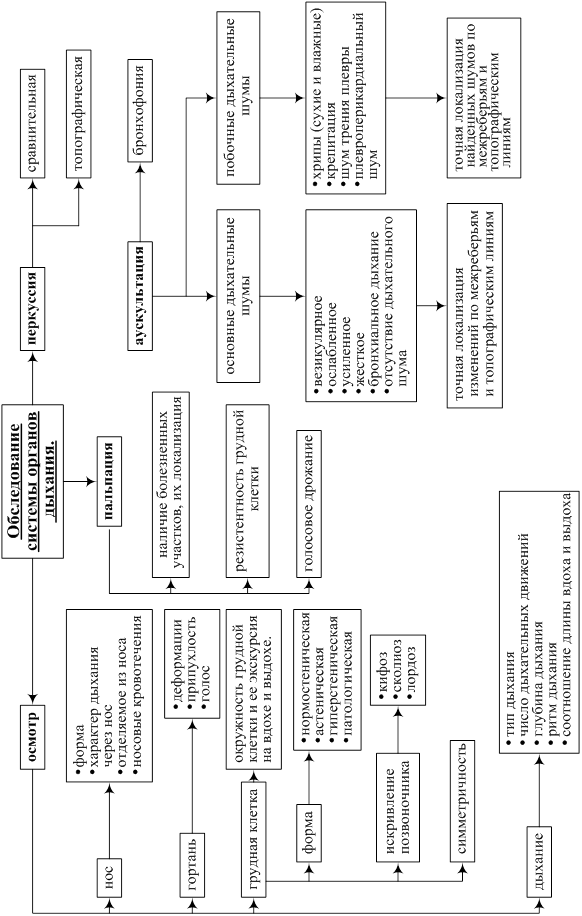
ОСМОТР
v Нос: форма носа; характер дыхания через нос (свободное или затрудненное). Отделяемое из носа, его характер и количество. Носовые кровотечения.
v Гортань: деформации и отечность в области гортани. Голос (громкий или тихий, чистый или осиплый, отсутствие голоса - афония).
v Грудная клетка:
· Форма грудной клетки: нормостеническая, астеническая, гиперстеническая; патологические формы грудной клетки (эмфизематозная, бочкообразная, паралитическая, ладьевидная, воронкообразная, рахитическая). Выраженность над- и подключичных ямок (выполнены, запавшие, втянуты); ширина межреберных промежутков (широкие, умеренные, узкие); величина эпигастрального угла (тупой, прямой или острый); положение лопаток и ключиц (не выступают, выступают умеренно или отчетливо, крыловидные лопатки); состояние переднезаднего и бокового размеров грудной клетки.
· Симметричность обеих половин грудной клетки(увеличение или уменьшение одной из половин, западения или выпячивания).
· Искривление позвоночника (кифоз, сколиоз, кифосколиоз, лордоз).
· Окружность грудной клетки и ее экскурсия на вдохе и выдохе (см.).
v Дыхание:
· Тип дыхания (грудной, брюшной, смешанный). Симметричность дыхательных движений (наличие отставания одной из половин грудной клетки при дыхании). Участие в дыхании вспомогательной мускулатуры.
· Число дыхательных движений (ЧДД) в 1 минуту.
· Глубина дыхания (поверхностное или глубокое, в том числа - дыхание Куссмауля).
· Ритм дыхания (ритмичное или аритмичное, в том числе - дыхание Чейн-Стокса и Биота).
· Соотношение длинны вдоха и выдоха. Экспираторная, инспираторная или смешанная одышка.
ПАЛЬПАЦИЯ
Определение болезненных участков и их локализации; резистентности (эластичности) грудной клетки; голосового дрожания на симметричных участках грудной клетки (одинаковое, ослаблено, усилено с одной стороны; где? - описать по анатомическим ориентирам - вертикальным линиям грудной клетки, ребрам и межреберным промежуткам).
ПЕРКУССИЯ ЛЕГКИХ
v Сравнительная перкуссия: характер перкуторного звука на симметричных участках грудной клетки (звук ясный легочный, притупленный, тупой, коробочный, тимпанический, притупленно-тимпанический) - с точным описанием границ каждого звука по ребрам и топографическим ориентирам.
v Топографическая перкуссия: В таблице приведены данные топографической перкуссии легких у здорового взрослого нормостенической конституции.
| Анатомические ориентиры | Справа | Слева |
| Верхняя граница легких: | ||
| высота стояния верхушек спереди | 3 - 4см | |
| высота стояния верхушек сзади | на уровне остистого отростка С4 | |
| ширина полей Кренига | 3 - 8 см (чаще - 5 - 6 см) | |
| Нижняя граница легких: | ||
| по окологрудинной линии | 5 межреберье | не определять |
| по срединно-ключичной линии | 6 ребро | не определять |
| по передней подмышечной лилии | 7 ребро | |
| по средней подмышечной линии | 8 ребро | |
| по задней подмышечной линии | 9 ребро | |
| по лопаточной линии | 10 ребро | |
| по околопозвоночной линии | остистый отросток Th9 | |
| Дыхательная экскурсия нижнего края легких: | ||
| по средней подмышечной линии | 6 - 8 см | 6 – 8 см |
| по лопаточной линии | 4 - 6 см | 4 - 6 см |
АУСКУЛЬТАЦИЯ ЛЕГКИХ
v Основные дыхательные шумы: Характер основных дыхательных шумов (везикулярное, ослабленное, усиленное, жесткое (в результате сужения бронхов к обычному шуму везикулярного дыхания, связанного с колебаниями альвеолярных стенок, примешивается звук, обусловленный турбулентным движением потока воздуха по бронхам, стенки которых имеют неровности и шероховатости), смешанное, бронхиальное, амфорическое дыхание, отсутствие дыхательного шума) на симметричных участках грудной клетки с точной локализацией изменений по межреберьям и топографическим линиям.
v Побочные дыхательные шумы: Хрипы (сухие или влажные), крепитация, шум тренияплевры, плевроперикардиальный шум с точной локализацией найденных шумов по межреберьям и топографическим линиям.
v Бронхофония: Определение бронхофонии надсимметричными участками грудной клетки (одинаковая с обеих сторон, усилена, ослаблена с одной стороны)

3.СИСТЕМА ОРГАНОВ КРОВООБРАЩЕНИЯ
ЖАЛОБЫ
v Боли в области сердца:
· Локализация (за грудиной, в области верхушки сердца, слева от грудины и т.д.), иррадиация.
· Характер (сжимающая, давящая, жгучая, колющая, ноющая и др.).
· Интенсивность.
· Продолжительность (постоянные или приступообразные боли,их длительность).
· Условия возникновения (при физической нагрузке, эмоциональных переживаниях, в покое).
· Чем и как скоро купируются (валидолом, нитроглицерином, в состоянии покоя, седативными средствами, ненаркотическими анальгетиками, наркотическими анальгетиками и д.р.).
v Одышка (dispnoe): Условия возникновения (при физической нагрузке, в покое), характер и продолжительность одышки, чем купируется.
v Удушье (asthma): Время и условия появления (время суток, при физической нагрузке, в покое), характер и длительность приступов, чем провоцируются и купируются.
v Сердцебиение (palpitatiocordis), перебои в работе сердца: Характер аритмии (постоянный, приступообразный, периодический, в виде единичных сбоев, «переворотов» сердца или абсолютно нерегулярного сердцебиения); длительность приступов, их частота; когда возникают и чем купируются.
v Отеки (oedema): Локализация (конечности, поясница, лицо, живот); распространенность (местные или анасарка); выраженность (пастозность, умеренно или резко выраженные); время появления или увеличения (к вечеру, утром, после физической нагрузки, постоянные). Скорость нарастания отеков. Факторы, способствующие уменьшению или исчезновению отеков (водно-солевой режим, мочегонные препарата и др.).
ОСМОТР
v Осмотр шеи: Состояние наружных яремных вен и сонных артерий; их патологическиеизменения и характер пульсации.
v Осмотр области сердца: Выпячивание в области сердца (gibbus cordis). Видимые пульсации: верхушечный и сердечный толчок, эпигастральная пульсация, пульсация в яремной ямке, атипическая пульсация в области сердца (их наличие, локализация и выраженность, сила, отношение к фазам сердечной деятельности).
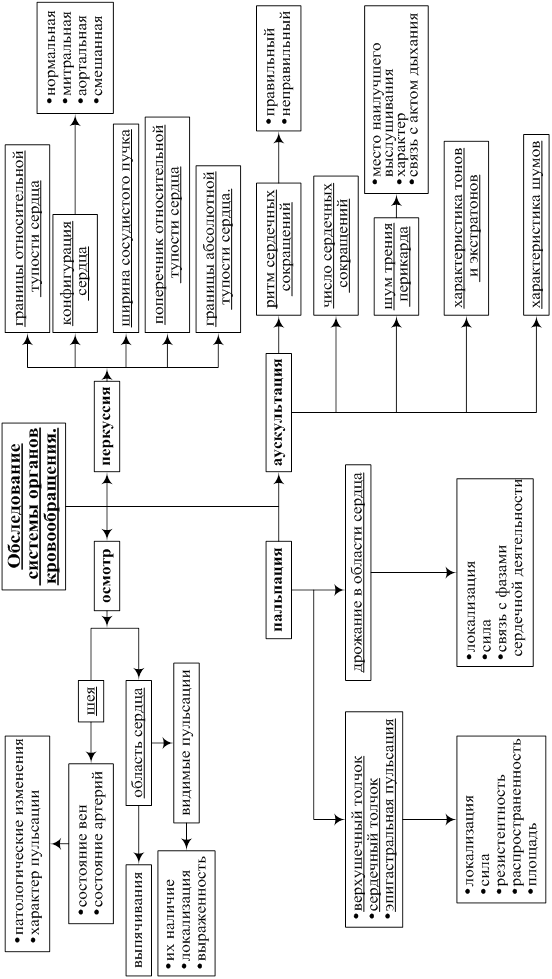
ПАЛЬПАЦИЯ
v Верхушечный толчок: Локализация (указать межреберье и отношение к левой срединно-ключичной линии); сила (ослабленный, усиленный); распространенность (ограниченный, разлитой); площадь (в см.); амплитуда (высокоамплитудный (приподнимающий), низкоамплитудный); резистентность (резистентный, не резистентный).
v Сердечный толчок: Его локализация, площадь.
v Эпигастральная пульсация: Ее распространенность (ограниченная или разлитая), выраженность и характер (связь с пульсацией брюшной аорты, сердца, печени).
v Дрожание в области сердца (fremitus): Его локализация, выраженность и связь с фазами сердечной деятельности.
v Наличие и локализация зон пальпаторной болезненности и гиперестезии.
ПЕРКУССИЯ
v Относительная тупость сердца.
· Границы относительной тупости сердца:
· правая: на __ см. от правого края грудины;
· левая: на __ см. кнутри (кнаружи) от левой средней ключичной линии;
· верхняя: на уровне __ межреберья (ребра).
· Поперечник относительной тупости сердца: __ см. (поперечник относительной тупости сердца определяется как сумма расстояний от передней срединной линии тела до правой границы этой тупости, находящийся обычно в IV межреберье (в норме 3-4 см) и до левой границы этой тупости, расположенной, как правило, в V межреберье (в норме - 8 - 9 см), таким образом, поперечник относительной тупости сердца в норме составляет 11 - 13 см.)
· Ширина сосудистого пучка: ___ см.
· Конфигурация сердца: нормальная, митральная, аортальная, смешанная.
v Абсолютная тупость сердца.
Границы абсолютной тупости сердца:
· правая: на __ см. от правого края грудины;
· левая: на __ см. кнутри (кнаружи) от левой средней ключичной линии;
· верхняя: на уровне __ межреберья (ребра).
АУСКУЛЬТАЦИЯ
v Ритм сердечных сокращений: (правильный или неправильный с указанием формы аритмии: дыхательная, мерцательная, экстрасистолия, выпадение сердечных сокращений, эмбриокардия).
v Число сердечных сокращений: (ЧСС) в 1 минуту.
v Характеристика тонов и шумов сердца по точкам аускультации:
· в 1-й точке (на верхушке сердца) дается характеристика 1-го тона, экстратонам и шумам сердца (если таковые имеются), 2-й тон не оценивается;
· во 2-й точке (во 2-м межреберье справа от грудины) дается характеристика 2-го тона, экстратонам и шумам сердца (если таковые имеются), 1-й тон не оценивается;
· в 3-й точке (во 2-м межреберье слева от грудины) дается характеристика 2-го тона, экстратонам и шумам сердца (если таковые имеются), 1-й тон не оценивается;
· в 4-й точке (у основания мечевидного отростка) дается характеристика 1-го тона, экстратонам и шумам сердца (если таковые имеются), 2-й тон не оценивается:
· в 5-й точке (слева от грудины в области прикрепления 3-4 ребер - в точке Боткина - Эрба) дается характеристика 1-му и 2-му тонам, экстратонам и шумам сердца (если таковые имеются).
v Описывая тоны (и экстратоны) сердца, необходимо:
1. описать их громкость;
2. частоту (тембр) тона;
3. наличие расщепления или раздвоения;
4. зависимость характеристик тонов от положения тела, фазы дыхания и физической нагрузки.
5. Охарактеризовать ритм галопа (если имеется).
v Давая характеристику шумам сердца, необходимо:
1. указать точку наилучшего выслушивания;
2. связь с систолой или диастолой;
3. связь с тонами сердца;
4. громкость (тихий, громкий);
5. тембр (высокий, низкий);
6. характер (убывающий, нарастающий, нарастающе-убывающий и др.);
7. продолжительность (короткий, длинный);
8. проведение во внесердечные области;
9. зависимость характеристик шума от положения тела, задержки дыхания на вдохе и выдохе и физической нагрузки.
v Шум трения перикарда:
1. место наилучшего выслушивания;
2. характер (грубый, нежный);
3. связь с актом дыхания.
ИССЛЕДОВАНИЕ СОСУДОВ
v Исследование артерий.
· Осмотр и пальпация височных, сонных, лучевых, бедренных, подколенных, заднеберцовых артерий и артерий тыла стопы, а также - области подключичных артерий; выраженность пульсации; эластичность, гладкость стенки, извитость артерий. Определение пульсации аорты в яремной ямке.
· Аускультация. Выслушивание сонных и бедренных артерий (двойной тон Траубе, двойной шум Виноградова-Дюрозье и др.). Выслушивание брюшного отдела аорты.
· Артериальный пульс. Артериальный пульс на лучевых артериях (сравнение пульса на обеих руках (pulsus differens), частота, ритмичность (наличие дефицита пульса, аритмий); наполнение, напряжение, величина, скорость, форма пульса).
· Артериальное давление (АД). Измерение систолического и диастолического АД методом Короткова на правой и левой плечевых артериях (в мм.рт.ст.).
v Исследование вен.
· Осмотр и пальпация наружных яремных вен: их набухание, пульсация, наличие отрицательного или положительного венного пульса. Если имеется пульсация внутренней яремной вены - указать верхний уровень пульсации (в см. от угла грудины). Наличие, локализация и выраженность расширений вен грудной клетки, брюшной стенки, конечностей. Уплотнение, наличие изменений кожи и пальпаторной болезненности по ходу вен с указанием локализации и протяженности этих изменений.
· Пальпация поверхностных вен нижних конечностей (наличие варикозных расширений и узлов, болезненность в точках проекции перфорантных вен).
· Аускультация. Выслушивание яремных вен («шум волчка»).
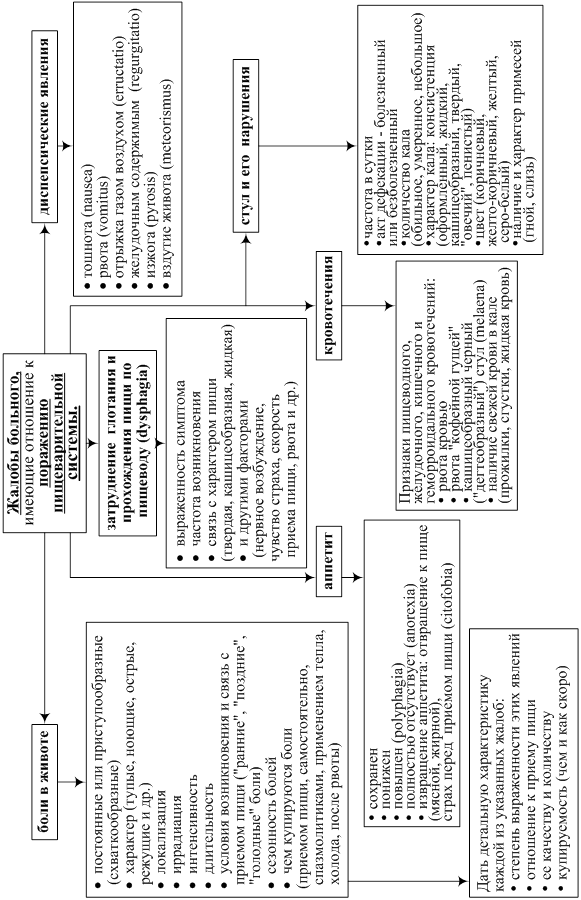
4. ЖЕЛУДОЧНО-КИШЕЧНЫЙ ТРАКТ
ЖАЛОБЫ
v Боли в животе:
· локализация (правый верхний, правый нижний, левый верхний, левый нижний квадранты, эпигастральная, пупочная, надлобковая области);
· иррадиация;
· продолжительность (постоянные или приступообразные (схваткообразные));
· характер (тупые, ноющие, острые, режущие и др.);
· интенсивность (слабая, умеренная, сильная, очень сильная (непереносимая));
· длительность;
· условия возникновения, провоцирующие факторы, связь с приемом пищи («ранние», «поздние», «голодные» боли);
· сезонность болей;
· чем купируются боли (приемом пищи, самостоятельно, спазмолитиками, применением тепла, холода, после рвоты)?
v Диспепсические явления:
· Затруднение глотания и прохождения пищи по пищеводу (dysphagia);
· тошнота