Особенности развития детей
Введение. Здоровый ребенок
"...и вот когда попросили принести самое прекрасное из того, что есть на всем белом свете, ворона принесла свое дитя..."
Притча
Первые отрывочные сведения о здоровом и больном ребенке появились в глубокой древности. Гиппократ, Гален, Соран, Авиценна подчеркивали в своих трактатах наличие особенностей детского организма, отличающего его от взрослого и определяющее нетипичное течение заболеваний, особенно в раннем детском возрасте. Большое внимание уже тогда ученые обращали на значение грудного вскармливания, физического воспитания и правильного ухода для гармоничного роста и развития ребенка.
Русские ученые внесли огромный вклад в развитие отечественной педиатрии. Н.Ф. Филатов – основоположник отечественной педиатрии, Н.П. Гундобин- автор классификации периодов детского возраста и другие ученые в своих работах выделяли разделы о здоровом ребенке, вскармливании и воспитании.
В современном мире время необходимо уделять огромное внимание развитию и воспитанию детей, т.к. дети это будущее нашей планеты.
1. Периоды детского возраста
Организм ребенка все время находится в процессе роста и развития, которые происходят непрерывно в определенной закономерной последовательности. От момента рождения до взрослого человека ребенок проходит через определенные возрастные периоды.
Ребенку в различные периоды жизни свойственны определенные анатомо-физиологические особенности, совокупность которых накладывает отпечаток на реактивные свойства и сопротивляемость организма. Этим объясняется и своеобразие патологии, и своеобразное течение тех или иных заболеваний у детей различных возрастных групп.
Но не следует думать, что возрастные особенности ребенка сами собой обрекают его на болезни. Если условия окружающей среды, температурный режим, питание, уход, пользование свежим воздухом и др. соответствуют требованиям, предъявляемым организмом новорожденного или грудного ребенка, то этим создаются предпосылки для правильного его роста, развития и предохранения от заболеваний. И, наоборот, неблагоприятные условия среды отрицательно сказываются на здоровье ребенка. Даже небольшие погрешности в уходе, питании, температурном режиме могут неблагоприятно повлиять на здоровье ребенка, в особенности новорожденного и грудного.
Наиболее приемлемой для практических целей является схема Н. П. Гундобина, согласно которой весь детский возраст подразделяется на следующие периоды.
Гундобин Николай Петрович (15(27). 11. 1860, Шуя, — 15(28).9. 1908, Петербург), русский врач-педиатр. Окончил в 1885 медицинский факультет Московского университета. С 1897 профессор кафедры детских болезней Военно-медицинской академии в Петербурге. Основные труды посвящены изучению возрастных особенностей анатомии, физиологии и патологии детского организма. Гундобин Н.П. был председателем школьного отдела Общества охранения народного здравия и одним из организаторов (1904, совместно с Н. А. Русских) Союза борьбы с детской смертностью.
Соч.: Воспитание и лечение ребёнка до семилетнего возраста, 3 изд., М., 1913; Особенности детского возраста, СПБ, 1906.
I. Период внутриутробного развития: 1) фаза эмбрионального развития (эмбрион), 2) фаза плацентарного развития (плод).
II. Период новорожденности.
III. Период грудного возраста (младший ясельный возраст),
IV. Период молочных зубов: а – преддошкольный возраст (старший ясельный возраст), б – дошкольный возраст (период посещения детского сада).
V. Период отрочества (младший школьный возраст).
VI. Период полового созревания (старший школьный возраст).
В скобках помечены все изменения, которые внесены советскими педиатрами.
Это деление является условным, и провести четкие грани между периодами довольно трудно. Но им удобно пользоваться при изучении физиологических и патологических состояний ребенка, а также для практических лечебно-профилактических целей.
2. Этапы внутриутробного развития
Во внутриутробном развитии человека условно выделяют три периода:
Период имплантации длится от момента оплодотворения до 2 недель. Для этого периода характерно быстрое планомерное дробление оплодотворенной яйцеклетки, продвижение ее по маточной трубе к полости матки; имплантация (прикрепление зародыша и внедрение в слизистую оболочку матки) на 6–7-й день после оплодотворения и дальнейшее формирование плодных оболочек, создающих необходимые условия для развития зародыша. Они обеспечивают питание (трофобласт), создают жидкую среду обитания и механическую защиту (жидкость плодного пузыря).
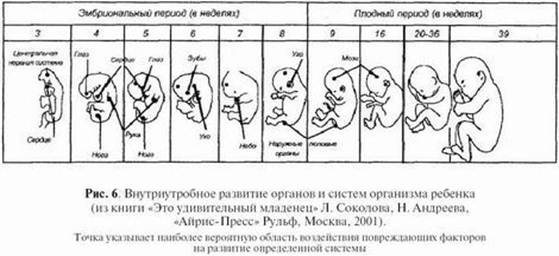
Эмбриональный период длится с 3-й по 10–12-ю недели беременности. В этот период образуются зачатки всех важнейших органов и систем будущего малыша, происходит формирование туловища, головы, конечностей. Идет развитие плаценты — важнейший орган беременности, разделяющий два кровотока (матери и плода) и обеспечивающий обмен веществ между матерью и плодом, защиту его от инфекционных и других вредных факторов, от иммунной системы матери. В конце этого периода эмбрион становится плодом, имеющим похожую на ребенка конфигурацию.
Плодный период начинается с 3-го месяца беременности и заканчивается рождением ребенка. Питание и обмен веществ плода осуществляется через плаценту. Происходит быстрый рост плода, формирование тканей, развитие органов и систем из их зачатков, формирование и становление новых функциональных систем, обеспечивающих жизнь плода в утробе матери и ребенка после рождения.
После 28-й недели беременности у плода начинает формироваться запас ценных веществ, необходимых в первое время после рождения — соли кальция, железа, меди, витамин В12 и др. Происходит созревание сурфактанта, обеспечивающего нормальную функцию легких. На внутриутробное развитие воздействуют различные факторы окружающей среды. Наиболее значимое влияние они оказывают на органы, которые в момент воздействия наиболее интенсивно развиваются.
3. Грудной период
Грудной период— от 4 недель до 1 года жизни —характеризуется интенсивным нарастанием массы тела и роста, интенсивным физическим, нервно-психическим, интеллектуальным развитием. К 4 мес масса тела удваивается, а к 1 году — утраивается.
За первую четверть года ребенок ежемесячно вырастает на 3 см, за вторую четверть — на 2,5 см, за третью четверть — на 1,5 см и за четвертую четверть года ребенок каждый месяц прибавляет в росте 1 см. В грудной период наблюдаются большие сдвиги в психомоторном развитии ребенка, в этот период закладывается фундамент здоровья, физического и умственного развития. Оно оценивается каждую четверть года.
В развитии зрительного анализатора происходит следующее: к концу 1-го месяца наблюдается зрительное сосредоточение; ко 2 — 3-му месяцу — фиксация взора с одновременными реакциями мышц шеи и головы; к 3,5 мес — различение окружающих предметов, длительное сосредоточение, слежение за предметами; к 5 мес проявляется способность рассматривать предмет на близком расстоянии; к 6 мес ребенок хорошо различает цвета, выражая к ним определенное отношение.
Реакции слухового восприятия проявляются, помимо слухового сосредоточения (конец 2-й недели), четкой ориентировкой на звуки (1-й месяц) и отыскиванием его источника с конца 2-го месяца. В 2–3 мес ребенок прислушивается к звукам, а в 3–3,5 мес безошибочно отыскивает источник звука. В 3–7 мес проявляется постоянная активность на разнообразные звуковые раздражители, а с 10–11 мес — реакция на звук в связи с содержанием и значением этого звука.
Развитие моторики ребенка — удерживает голову, если держать его в вертикальном положении (на 5–6-й неделе), приподнимает голову или поворачивает ее в сторону в положении на животе (на 5-й неделе), переворачивается на бок из положения лежа на спине (4–4,5 мес), сидит самостоятельно (6–7 мес), ходит на четвереньках (на 8-м месяце), встает и стоит, придерживаясь опоры (7–8 мес), ходит самостоятельно (на 11–12-м месяце).
Развитие хватательной способности — протягивает руку к предмету (на 3-м месяце), схватывает предмет (4,5 мес), держит по предмету в каждой руке (6 мес), приводит все тело в активное состояние при хватании (на 7-м месяце), зачатки специфических манипуляций (на 11-м месяце).
Прорезывание зубов с 5–7 мес.
С 4–6 нед наблюдаются зрительно-слуховой поиск и зрительное сосредоточение на лице взрослого, а с 3 мес выраженная потребность в общении со взрослыми. У ребенка грудного возраста ведущей линией двигательной активности в 7–8 мес является ползание, на 12-м месяце— зачатки манипуляционных игр.
Происходит развитие I и II сигнальных систем ЦНС, функционируют зобная и щитовидная железы; функция надпочечников ослаблена; начало функции гипофиза.
Могут проявляться рахит, дистрофия, пищевая и респираторная аллергия, заболевания органов дыхания и острые желудочно-кишечные заболевания.
В каждом периоде для правильного развития ребенка требуется создание определенных условий окружающей среды, режима, воспитания.
Особенности роста и развития
Характерны значительные темпы роста — длина тела (рост) увеличивается на 50% длины при рождении, к 1 году достигает 75–77 см. Окружность головы к году составляет 46–47 см, окружность груди — 48 см. Происходит быстрое развитие моторики и двигательных умений. Выделяют три пика двигательной активности: I — 3-4 мес — комплекс оживления, радости при первом общении со взрослыми; II — 7-8 мес — активация ползания, формирование бинокулярного зрения (овладение пространством); III пик — 11-12 мес — начало ходьбы. Определяют их сенсорно-моторные связи. Скелетная мускулатура и двигательная активность являются факторами, детерминирующими процессы роста и развития на первом году жизни ребенка. Темп роста обеспечивается высоким обменом веществ.
Особенности центральной нервной системы
Происходит увеличение массы мозга к одному году в 2-2,5 раза, наиболее интенсивная дифференцировка нервных клеток в первые 5-6 мес жизни. Недостаточна активность -аминомасляной кислоты (тормозного фактора) и мало миелина, что способствует быстрому распространению любого возбуждения.
Сохраняется ориентировочный рефлекс, отражающий врожденную потребность в движении и деятельности органов чувств. Нервные связи между ребенком и окружающими людьми устанавливаются посредством мимики, жеста, голосовых интонаций. Развитие тонких движений рук способствует развитию мозга и речи. Возникают связи между словами и ответными двигательными реакциями ребенка, затем происходит связывание ребенком зрительного и слухового восприятия объектов со словами, названиями предметов при их показе, связи с отдельными действиями (“дай”, “покажи”) — это оптимальный ход развития, необходимый как основа для других периодов детства. Потребность контакта со взрослыми определяет психическое развитие ребенка.
Электроэнцефалограмма в 2-3 мес — устойчивая ритмика; в 4-6 мес — изменения однонаправлены; в 8-10 мес — прогрессивная индивидуализация.
Особенности эндокринной системы
В грудном периоде происходит усиление функции гипофиза и щитовидной железы. Они стимулируют рост и развитие ребенка, метаболизм, обеспечивают нормальную дифференцировку головного мозга и интеллектуальное развитие. Усиливается функция надпочечников, происходит частичная инволюция фетальной коры надпочечников, усиление биологической активности кортикостероидов.
Особенности иммунитета
Происходит некоторое снижение количества Т- и В-клеток в крови по сравнению с периодом новорожденноcти. Выражено снижение материнского IgG с 2–3 мес, синтез собственного IgG нарастает с 2–3 мес; постоянный уровень его устанавливается после 8 мес — 1 года. Уровень IgM к концу года составляет 50% от уровня взрослого. Концентрация IgA медленно нарастает. IgE у здорового ребенка содержится в незначительном количестве, уровень его зависит от проявлений аллергии (повышается). Второй критический период иммунитета отмечается в 4–6 мес и характеризуется: самым низким уровнем специфических антител — физиологическая гипогаммаглобулинемия; синтезом IgM-антител, не оставляющих иммунологической памяти. Атипично протекают корь, коклюш —не оставляя иммунитета! Сохраняется высокая чувствительность к респираторно-синцитиальной инфекции, вирусам парагриппа и аденовирусам.
Неспецифические факторы резистентности
Типично высокое содержание лизоцима и пропердина. К концу первого месяца жизни быстро нарастает и достигает уровня взрослого уровень комплемента. С 2–6 мес формируется завершающая фаза фагоцитоза лейкоцитов к патогенным микроорганизмам, за исключением пневмококка, стафилококка, клебсиеллы, гемофильной палочки.
Характер патологии
Часто развиваются болезни органов дыхания, острые желудочно-кишечные заболевания, пищевая аллергия, рахит, дистрофия, железодефицитная анемия. Возможно проявление наследственных заболеваний, туберкулез, сифилис, ВИЧ-инфекция.
Оценку физического развития, моторики, развития речи, нервно-психического развития с учетом ведущей линии развития в грудном периоде проводят ежеквартально.
Для оценки физического развития детей до 1 года лучше использовать следующие показатели:
Рост;
Массу тела;
Пропорциональность развития (окружность головы; окружность грудной клетки, некоторые антропометрические индексы);
Статические функции (двигательные умения ребенка);
Своевременное прорезывание молочных зубов (у детей до 2-х лет).
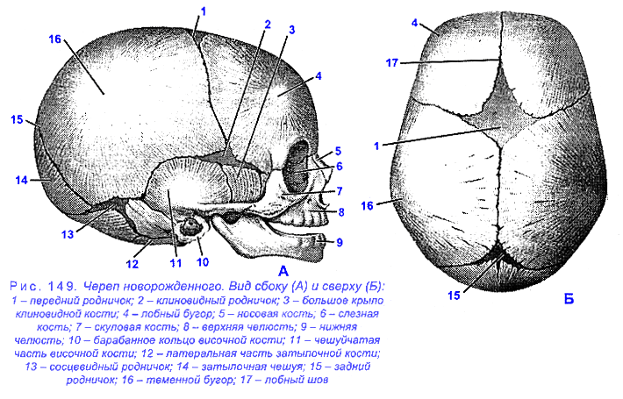
Череп новорожденного имеет специфические особенности. См. рис.
РОСТ.
Наиболее стабильным показателем физического развития является рост ребенка. Он определяет абсолютную длину тела и соответственно этому увеличение размеров тела, развитие, созревание его органов и систем, формирование функций в тот или иной период времени.
Наибольшая энергия роста приходится на первую четверть года (табл. А). У доношенных новорождённых рост колеблется от 46 до 60 см. В среднем – 48-52 см, но адаптивными показателями роста считают – 50-52 см. Это означает, что адаптация во внутриутробном периоде произошла не только на организменном уровне, но и на уровне органном и ферментативном.
Таблица А. Прибавка роста и массы тела у детей первого года жизни
| Возраст, мес. | Прибавка роста за месяц, см. | Прибавка роста за истекший период, см. | Месячная прибавка массы тела, гр. | Прибавка массы тела за истекший период, гр. |
| 1 | 3 | 3 | 600 | 600 |
| 2 | 3 | 6 | 800 | 1400 |
| 3 | 2,5 | 8,5 | 800 | 2200 |
| 4 | 2,5 | 11 | 750 | 2950 |
| 5 | 2 | 13 | 700 | 3650 |
| 6 | 2 | 15 | 650 | 4300 |
| 7 | 2 | 17 | 600 | 4900 |
| 8 | 2 | 19 | 550 | 5450 |
| 9 | 1,5 | 20, 5 | 500 | 5950 |
| 10 | 1,5 | 22 | 450 | 6400 |
| 11 | 1,5 | 23, 5 | 400 | 6800 |
| 12 | 1,5 | 25 | 350 | 7150 |
За первый год ребёнок прибавляет в росте в среднем 25 см., так что к году его рост составляет в среднем 75-76 см. При правильном развитии ребёнка месячная прибавка роста может колебаться в пределах ± 1см, однако к 6 месяцам и к году эти колебания роста не должны превышать 1 см.
Рост отражает особенности пластических процессов, протекающих в организме человека. Отсюда важность качественного питания особенно содержания в нём достаточного количества сбалансированного полноценного белкового компонента и витаминов группы В, а также А, Д, Е. Безусловно, «золотым стандартом» оптимального питания для детей до 1-го года является женское молоко. Дефицит некоторых пищевых компонентов избирательно нарушает процессы роста у детей. К ним относятся витамин А, цинк, йод. Отставание в росте могут вызывать различные хронические заболевания.
Измерения роста ребенку на первом году жизни производят на горизонтальном ростомере. Измерения производят 2 человека. Измеряющий находится с правой стороны ребёнка. Помощник удерживает голову ребёнка в горизонтальном положении, чтобы верхний край козелка уха и нижний край глазницы находились в одной плоскости, перпендикулярной доске ростомера. Верхушечная часть головы должна прикасаться к вертикальной неподвижной планке. Руки ребёнка вытянуты вдоль тела. Измеряющий лёгким надавливанием на колени ребёнка левой рукой удерживает его ноги в выпрямленном положении, а правой рукой подвигает подвижную планку ростомера плотно к подошвенной стороне стоп, согнутых под прямым углом.
За второй год жизни ребенок вырастет на 12-13 см, за третий – 7-8 см.
Масса тела.
В отличие от роста масса тела является довольно лабильным показателем, который сравнительно быстро реагирует и изменяется под влиянием самых различных причин. Особенно интенсивно прибавка в массе тела происходит в первую четверть года. Масса тела доношенных новорожденных колеблется от 2600г до 4000г и в среднем равна 3-3,5 кг. Однако, адаптивная масса тела составляет 3250-3650 граммов. В норме у большинства детей к 3-5 дню жизни отмечается «физиологическая» убыль в массе до 5 %. Это объясняется большей потерей воды при недостаточном количестве молока. Восстановление физиологической потери массы тела происходит максимум к 2 неделям.
Динамика массы тела характеризуется большей прибавкой в первые 6 месяцев жизни и меньшей к концу первого года. Масса тела ребёнка к 4,5 месяцам удваивается, к году утраивается, несмотря на то, что этот показатель может изменяться и зависит от питания, перенесенных заболеваний и т.д. Энергия нарастания массы тела с каждым месяцем жизни постепенно ослабевает.
Для определения массы тела в возрасте до года лучше использовать табл. 3.
Исходя из данной таблицы, прибавку массы тела ребенка за каждый последующий месяц жизни можно рассчитать, вычитая из прибавки предыдущего месяца (но только после 3-го месяца) 50 граммов, или по формуле: Х=800-50 х п, где 50 - ребенок прибавляет в массе тела на 50 г. меньше за каждый последующий месяц жизни, после 3-го месяца; п - число месяцев жизни ребёнка минус три.
Например, за десятый месяц жизни ребёнок прибавляет в массе 800-(50х7) =450г.
Существует и другое мнение, что средняя ежемесячная прибавка в массе тела в первом полугодии жизни составляет 800г., во втором полугодии - 400г. Однако, следует подчеркнуть, что расчет по данным, приведенным в табл. 3 считается предпочтительнее (физиологичнее). Данные по оценке массы тела относительно роста (длина тела) для мальчиков и девочек в центильных интервалах приведены в табл. 4 и 5.
В среднем к одному году масса тела ребенка равна 10-10,5 кг. Нарастание массы тела у грудных детей не всегда отличается такой закономерностью. Это зависит от индивидуальных особенностей ребёнка и целого ряда внешних факторов. Дети с первоначальной малой массой тела дают относительно большие ежемесячные прибавки массы и она удваивается и утраивается раньше, чем у детей более крупных. Дети, находящиеся на искусственном вскармливании сразу после рождения, удваивают свою массу тела приблизительно на месяц позднее детей, находящихся на естественном вскармливании. Масса тела лабильный показатель, особенно у ребёнка раннего возраста, и может меняться под влиянием различных условий иногда в течение дня. Поэтому масса тела является показателем текущего состояния организма, в отличие от роста, который не сразу изменяется под влиянием различных условий и является более постоянным и устойчивым показателем. Отклонение массы тела от нормы до 10% не считается патологией, однако, детский врач должен анализировать эту потерю.
Пропорциональность развития.
При оценке физического развития ребёнка необходимо знать правильное соотношение между массой тела и ростом. Под массоростовым показателем (МРП) понимается отношение массы к росту, т.е. какая масса приходится на 1 см. длины тела. В норме у новорождённых (МРП) составляет 60-75 г.
Кроме роста и массы тела для оценки физического развития имеют значение правильные пропорции тела. Известно, что окружность груди у доношенных меньше окружности головы при рождении. Окружность головы у доношенных детей колеблется в достаточно широких пределах – от 33,5 до 37,5 см., в среднем равна 35 см. При анализе этих цифровых показателей следует учитывать рост и массу тела ребенка, а также соотношение окружности головы с окружностью грудной клетки. При сравнении следует учитывать, что при рождении голова не должна превышать окружность грудной клетки больше, чем на 2 см. В дальнейшем необходимо ориентироваться на темп прироста окружности головы. В первые 3- 5 месяцев ежемесячная прибавка равна 1,0-1,5 см, а затем 0,5 –0,7 см. К году окружность головы увеличивается на 10-12 см и достигает 46-47-48 см (в среднем 47 см.).
У ребенка, родившегося с адаптивными показателями роста и массы тела, окружность головы составляет около 36 см. За первые 3 месяца жизни окружность головы должна «вырасти» на 4 см (т.е. в 3 месяца – 40 см.). За последующие 3 месяца окружность головы увеличивается еще на 3 см и становится к 6 месяцам равной 43 см, а к году 46-48 см. Размеры большого родничка при рождении не должны превышать 2,5х3см, 3х3см.
Окружность головы измеряют при положении сантиметровой ленты сзади на уровне затылочного бугра, а спереди - над бровями.
Для характеристики физического развития ребёнка большое значение имеет правильная оценка особенностей его грудной клетки, так как жизнедеятельность внутренних органов во многом зависит от формы и размеров последней. Нарастание окружности грудной клетки наиболее интенсивно происходит на первом году жизни, особенно в первые 6 месяцев.
У новорожденного окружность грудной клетки составляет 33-35 см. Ежемесячная прибавка на первом году жизни составляет в среднем 1,5-2 см. в месяц. К году окружность грудной клетки увеличивается на 15-20 см., после чего энергия нарастания падает и окружность грудной клетки в среднем увеличивается к дошкольному возрасту на 3 см., а в дошкольном - на 1-2 см в год.
Для индивидуальной оценки физического развития ребёнка важно знать периоды перекреста окружности головы и грудной клетки. У здоровых детей этот перекрест происходит приблизительно в 3-4 месяца, a детей, у которых в 5-7 мес. не наступил перекрест, нужно брать на учет и анализировать у них динамику развития грудной клетки и головы. Более ранний перекрест может свидетельствовать о развивающейся микроцефалии, поэтому необходимо следить за сроками закрытия большого родничка. Большой родничок должен зарастать к концу первого года у 80% детей, у остальных детей - к 1,5 годам. Передне-задний размер грудной клетки у большинства доношенных новорожденных меньше поперечного диаметра или равен ему. Уже в течение первого года жизни поперечный диаметр начинает превалировать над передне- задним и форма грудной клетки уплощается.
Статистические функции.
Статические функции оценивают с учетом темпов моторного развития ребенка. Это различные двигательные умения ребенка. Необходимо учитывать способность ребенка в определенном возрасте удерживать голову, совершать движения руками (ощупывание объекта, хватание, удержание игрушки в одной руке, выполнение различных действий), появление динамических функций (поворачивание со спины на живот и с живота на спину, подтягивание, ползание, садиться, вставать на ноги, ходить, бегать).
В 2 месяца ребенок хорошо удерживает голову,
в 3 месяца – хорошо поворачивается со спины на живот,
в 5,5 –6 месяцев - хорошо поворачивается с живота на спину,
в 6 месяцев - сидит, если его посадили,
в 7,5 месяцев, (когда ребенок научится хорошо ползать) – сядет сам,
в 9 месяцев – хорошо стоит,
в 10 месяцев – прохаживается по манежу, держась рукой,
к 12 месяцам – самостоятельно ходит.
Развитию статических функций способствуют различные комплексы упражнений для детей: от 1-го до 3 месяцев; от 3 до 6 месяцев; от 6 до 9 месяцев; от 9 до 12 месяцев.
Своевременное прорезывание молочных зубов.
Зубы закладываются около 40-го дня эмбриональной жизни. Ребенок рождается, как правило, без зубов. Прорезывание зубов – акт физиологический, первые зубы прорезываются в возрасте 6 месяцев. Сперва появляются 2 нижних средних резца, к 8 месяцам появляются 2 верхних средних резца, к 10 месяцам появляются 2 верхних боковых резца. К году прорезываются 2 боковых нижних резца. Таким образом, в 1 год жизни ребенок должен иметь 8 зубов – 4/4. К 2 годам заканчивается прорезывание остальных 12 молочных зубов. Костная система и мышечно- связочный аппарат у детей, особенно раннего возраста, отличается физиологической слабостью и требует строгой дозированной физической нагрузки.
Каждый из использованных показателей, имея самостоятельное значение, не может служить критерием общего развития ребёнка, если он рассматривается изолированно, а не в связи с другими признаками. Половые различия и показатели физического развития на первом году жизни выражены незначительно.
Таким образом, под физическим развитием человека понимается совокупность морфологических и функциональных признаков в их взаимосвязи и взаимозависимости от условий внешней среды и наследственных факторов.
4. Признаки доношенности новорожденного
Средняя масса тела доношенного новорожденного составляет 3400—3500 г для мальчиков и 3200—3400 г для девочек, при этом колебания весьма значительны, но нижней границей массы тела доношенного ребенка считается 2500 г.
Длина тела в среднем составляет 50 см, колеблясь от 48 до 52 см. Масса и длина тела детей повторнородящих матерей обычно больше, чем детей первородящих матерей. На массу и рост детей оказывают влияние возраст родителей, состояние их здоровья, питание и режим женщины в период беременности.
Окружность головы (32—33 см) новорожденного больше окружности грудной клетки на 2—4 см, длина верхних и нижних конечностей одинакова, окружность груди на 3—5 см больше полуроста, окружность бедер на 2—3 см меньше окружности плеч. Пупочное кольцо находится посередине между лоном и мечевидным отростком.
Лицевая часть черепа новорожденного относительно мала по сравнению с мозговой частью. У большинства детей волосяной покров на голове хорошо выражен. На голове ребенка после рождения может быть родовая опухоль, которая образуется в результате пропитывания серозной жидкостью мягких тканей. Рассасывание ее происходит в ближайшие часы после рождения и редко — на 2—3-й день. В первые часы после рождения лицо у новорожденного несколько отечное, глаза закрыты или полуоткрыты, веки несколько припухшие, кожные покровы розовые, подкожная жировая клетчатка хорошо развита.
Кожа новорожденного покрыта так называемой первородной сыровидной смазкой, количество которой колеблется в значительных пределах. На плечах и спине кожа покрыта нежным пушком.
Грудная клетка новорожденного выпуклая, короткая, малоподвижная. Конечности короткие, голени немного выпуклы кпереди и кнаружи, поэтому кажутся кривыми. Мускулатура развита слабо, особенно мышцы конечностей. Для новорожденных характерна ясно выраженная гипертензия мышц, особенно сгибателей конечностей. Движения верхних и нижних конечностей беспорядочны. Голос громкий, крик настойчивый. Достаточно хорошо выражены безусловные рефлексы (сосательный, глотательный, чихательный, кашлевой и др.). У мальчиков яички опущены в мошонку, у девочек малые губы и клитор прикрыты большими половыми губами.
Для более точной характеристики состояния новорожденного в настоящее время пользуются шкалой Апгар, производя оценку в течение 1-й минуты после рождения ребенка.
5. Шкала Апгар
Тест был предложен анестезиологом Виржинией Апгар.
Вирджиния А́пгар (англ. Virginia Apgar; 7 июня 1909 — 7 августа 1974) — американский врач-анестезиолог в акушерстве. Автор знаменитой шкалы Апгар. Родилась 7 июня 1909 г. в Вестфилде, Нью-Джерси (США) в семье Хелен Кларк и Чарльза Эмори Апгар. В 1929 году окончила Mount Holyoke College, в 1933- Columbia University College of Physicians & Surgeons. Там же в 1937 году окончила резидентуру по хирургии. После этого она изучала анестезиологию и в 1938 году вернулась в Колумбийский университет на должность заведующего отделения анестезиологии. В 1949 году Апгар стала первой женщиной-профессором в Columbia P&S, в то же время она занималась научной и исследовательской работой в Sloane Hospital for Women. В 1959 году получила степень Master of Public Health в Johns Hopkins University. В 1953 году предложила тест для оценки здоровья новорожденных, т.н. шкалу Апгар.
Результат, записанный через минуту после рождения и зафиксированный снова через 5 минут, отражает общее состояние новорожденного и основан на наблюдениях в пяти оценочных категориях. Состояние детей, которые набирают результат от 7 до 10 баллов, считается хорошим или превосходным, и им обычно требуется лишь обычный уход; те, кто набрал от 4 до 6 баллов, находятся в удовлетворительном состоянии, и им могут потребоваться лишь некоторые реанимационные процедуры; и тем, чей результат меньше 4, требуется немедленное оказание помощи для спасения их жизни. Одно время считалось, что дети, чей результат через 5 минут после рождения оставался низким, обречены в будущем иметь проблемы неврологического характера, но недавние исследования показали, что большинство таких детей вырастают нормальными и вполне здоровыми.
| Признаки | 0 баллов | 1 балл | 2 балла |
| Пульс | Отсутствует | Менее 100 уд./мин | Более 100 уд./мин |
| Дыхание | Отсутствует | Медленное, нерегулярное | Хорошее, крик |
| Мышечный тонус | Слабый | Сгибает ручки и ножки | Активно двигается |
| Рефлексы (реакция на катетер в носу) | Отсутствует | Гримасы | Чихает, кашляет, отталкивает |
| Цвет кожи | Синюшный, бледный | Нормальный, но синюшные ручки и ножки | Нормальный по всему телу |
Оценка складывается из суммы цифровых показателей пяти признаков. При показателе 8—10 состояние новорожденного оценивается как хорошее, при показателе 6—7 — удовлетворительное, а ниже 6—тяжелое. Так, например, у новорожденного частота сердечных сокращений составляет 120 в минуту (оценка 2), дыхательные движения нерегулярные (1), конечности несколько согнуты (1), реакция на носовой катетер—гримаса (1), цвет кожи—тело розовое, конечности синюшные (1); общая оценка по шкале Апгар равна 6.
Оценка состояния новорожденного по шкале Апгар практически вполне приемлема, хотя не всегда отражает многообразие возможных нарушений, особенно у недоношенных.
6. Недоношенный ребёнок
Недоношенный ребёнок — ребёнок, родившийся при сроке менее 37 полных недель, т. е. до 260 дня беременности.
Степени недоношенности:
степень 35-37 недель вес примерно 2001—2500 г
степень 32-34 недель вес примерно 1501—2000 г
степень 29-31 недель вес примерно 1001—1500 г
степень менее 29 недель вес менее 1000 г.
Чем отличаются недоношенные дети от тех, кто родился в срок?
Природа не зря придумала, что 9-месячный срок беременности у человека. В это время малыш формируется и развивается настолько, чтобы к моменту рождения быть готовым к внеутробной жизни. Если малыш по каким-то причинам рождается раньше срока, то ему будет сложнее адаптироваться к неизвестной и сложной жизни вне маминого животика. Конечно же, многое зависит от того, насколько раньше малыш не доношен. Если роды произошли в 35–36 недель, то малыш уже достаточно созрел, а если в 28–30 недель, то для его выхаживания потребуется намного больше усилий.
Недоношенные дети обычно имеют непропорциональное телосложение с короткими нижними конечностями и шеей. Голова выглядит более крупной по отношению к туловищу. Кожа недоношенного малыша более тонкая и нежная, покрыта нежными пушковыми волосами. Ушные раковины совсем мягкие. Подкожно-жировой слой у недоношенных сформирован недостаточно, и даже жировые комочки на щеках выражены слабо. Все эти признаки могут иметь различную степень проявлений в зависимости от срока рождения малыша.
Но не только внешние признаки позволяют отличить недоношенного ребенка. Важнейшей особенностью является функциональная незрелость всех органов и систем недоношенного новорожденного. Так, недоношенные дети хуже удерживают тепло, они более вялые и сонливые, для них характерно снижение мышечного тонуса и вялое сосание. Конечно же, эти функциональные особенности тем больше выражены, чем меньше ребенок.
В чем заключается выхаживание недоношенных?
После рождения недоношенный малыш требует особого внимания со стороны врачей. Независимо от степени зрелости и недоношенности, ребенку необходимо оказать первую помощь — согреть, отсосать изо рта околоплодные воды, обеспечить дополнительным кислородом, а в более тяжелых случаях — провести полный комплекс реанимационных мероприятий.
Тяжесть состояния недоношенного ребенка может быть связана с несколькими причинами. В первую очередь, педиатры обращают внимание на становление функции дыхания. В легких недоношенного малыша вырабатывается недостаточно специального вещества — сурфактанта, которое помогает им полноценно функционировать: препятствует спадению альвеол и обеспечивает нормальный газообмен. Нехватка сурфактанта может вызывать различные нарушения дыхания — от легкого синдрома дыхательных расстройств до тяжелого заболевания, при котором самостоятельное дыхание невозможно, и требуется искусственная вентиляция легких.
Дыхательная несостоятельность усугубляет имеющиеся у ребенка метаболические сдвиги, вызванные родовым стрессом, и проблемами со стороны систем кровообращения, пищеварения, выделения.
Чтобы создать недоношенному ребенку комфортный тепловой режим, малыша помещают в кювез. Параллельно с этим, проводится коррекция всех имеющихся нарушений. После того, как недоношенный ребенок начинает лучше удерживать тепло, способен самостоятельно дышать, и ему не требуется проведение интенсивной терапии, он может быть переведен из родильного дома на 2-ой этап выхаживания в специализированное отделение для недоношенных детей. Если преждевременные роды произошли в специализированном родильном доме, то такое отделение обзательно входит в его состав. Такое отделение может быть в составе родильного дома, если роддом специализируется на преждевременных родах, или при детской больнице.
Выхаживание недоношенного ребенка на этом этапе является логическим продолжением мероприятий, начатых в отделениях родильного дома. Период адаптации к внеутробной жизни у недоношенного ребенка также имеет некоторые отличия по сравнению с доношенным малышом. Так, потеря веса у недоношенных детей обычно больше, чем у малышей, родившихся в срок. Восстановление первоначальной массы тела происходит за более длительный период: доношенные дети обычно восстанавливают вес при рождении к 7–10 дню жизни, а у недоношенных малышей этот период может растянуться на 2–3 недели.
Еще одно состояние, которое встречается у новорожденных детей, это физиологическая желтуха. Но у недоношенных детей желтуха бывает более выраженной и длительность ее больше, чем у доношенных малышей, что в ряде случаев требует лечения. Связано это с функциональными особенностями и незрелостью ферментов печени. Вскармливание