Комплексна фізична реабілітація при хронічних запалювальних захворюваннях нирок на полікліничному етапі реабілітації
ХАРКІВСЬКА ДЕРЖАВНА АКАДЕМІЯ ФІЗИЧНОЇ КУЛЬТУРИ
Кафедра спортивної медицини та фізичної реабілітації
Кваліфікаційна робота
Комплексна фізична реабілітація при хронічних запалювальних захворюваннях нирок на полікліничному етапі реабілітації
ГУЗЕНКО НЕЛЯ ВОЛОДИМИРІВНА
Харків - 2010
ЗМІСТ
Вступ
Глава 1. Загальна характеристика хронічних запалювальних захворювань нирок
1.1 Анатомо-фізіологічні особливості сечовивідної системи
1.2 Етіологія та патогенез хронічного гломерулонефриту та пієлонефриту
1.3 Класифікація і клінічна характеристика хронічного гломерулонефриту та пієлонефриту
Глава 2. Комплексна фізична реабілітація при хронічних запалювальних захворюваннях сечовивідної системи (пієлонефрит, гломерулонефрит) на поліклінічному етапі фізичної реабілітації
2.1 Загальна характеристика засобів фізичної реабілітації при хронічному пієлонефриті, гломерулонефриті
2.2 Лікувальна фізична культура у фізичній реабілітації хворих з хронічними захворюваннями нирок (пієлонефрит, гломерулонефрит)
2.2.1 Механізм лікувальної дії фізичних вправ при хронічних запалювальних захворюваннях нирок (пієлонефрит, гломерулонефрит)
2.2.2 Завдання, засоби, форми, методи, методика лікувальної фізичної культури при хронічних запалювальних захворюваннях нирок (пієлонефрит, гломерулонефрит)
2.3 Лікувальний масаж при хронічному пієлонефриті та гломерулонефриті
2.4 Фізіотерапія в комплексній фізичній реабілітації хворих на хронічний пієлонефрит та гломерулонефрит
Глава 3. Методи оцінки ефективності фізичної реабілітації хворих на хронічний пієлонефрит та гломерулонефрит на поліклінічному етапі реабілітації
Висновки
Практичні рекомендації
Список використаної літератури
ВСТУП
Актуальність проблеми. Хронічний пієлонефрит – неспецифічне інфекційно-запальне захворювання нирок, при якому до процесу залучаються ниркова балія, чашечки і паренхіма нирки з поразкою в першу чергу і в основному її проміжній тканині. У кінцевій стадії захворювання до процесу залучаються кровоносні судини і клубочки (14). В даний час добре відомо, що захворюваність пієлонефритом має три вікових піки, зчеплених зі статтю. Перший пік припадає на раннє дитинство (до 3 років). Відзначається значне переважання дівчаток над хлопчиками; другий пік захворюваності пієлонефритом припадає на найбільш активний репродуктивний вік (18-30 років), зберігається також перевага жінок. Більша частина захворювань пієлонефритом жінок цієї вікової категорії пов'язана з вагітністю та пологами. Третій пік припадає на літній і старечий вік і характеризується прогресуючим збільшенням захворюваності чоловіків.
Хронічний гломерулонефрит – хронічне дифузне захворювання нирок, для якого характерна наявність імунологічних та клініко-морфологічних змін, передусім у клубочках нирок. У виникненні гломерулонефриту вирішальним є вплив інфекційних чинників, передусім бета-гемолітичного стрептокока групи А (його виявляють у 60% хворих), а також стафілококової інфекції. Деякі штами вірусів також вивчаються як можливі етіологічні чинники. До причин гломерулонефриту можна зарахувати надмірну інсоляцію, дію деяких хімічних та медикаментозних засобів, травми тощо. Виникненню захворювання сприяють різке охолодження тіла, надмірна вологість повітря. Хронічний гломерулонефрит може бути наслідком невилікованого гострого гломерулонефриту. Наприклад, якщо протягом року при гострому гломерулонефриті зберігається сечовий синдром або набряки, артеріальна гіпертензія, то можна припустити перехід захворювання у хронічну форму. Хронічний гломерулонефрит виникає як ускладнення при системних васкулітах, колагенозах, при деяких інфекційних захворюваннях. Відомий також первинний хронічний гломерулонефрит без початкового гострого періоду (18).
Останніми роками значно зріс інтерес до використання засобів лікувальної фізичної культури в реабілітації хворих із захворюваннями органів сечовивідної системи. Це метод активної, функціональної патогенетичної терапії, що забезпечує повноцінне відновлення здоров я і попереджає ускладнення. При заняттях фізичними вправами, безумовно – і умовно-рефлекторним шляхом активізуються фізіологічні процеси, поліпшується кореляція фізіологічних механізмів, відбувається пристосування організму до зростаючих навантажень та забезпечується функціональна адаптація хворого.
Все вище сказане визначило актуальність проблеми, що вивчається, і дозволило сформулювати мету і завдання роботи.
Мета роботи – розробити комплексну програму фізичної реабілітації для хворих на хронічний пієлонефрит та гломерулонефрит на поліклінічному етапі реабілітації.
Для цього розв’язувалися наступні завдання:
1. Вивчити й проаналізувати спеціальну літературу з проблеми застосування засобів фізичної реабілітації при пієлонефриті та гломерулонефриті.
2. Розкрити етіологію, патогенез і клінічні прояви пієлонефриту та гломерулонефриту.
3. Обґрунтувати лікувальну дію ЛФК, лікувального масажу та фізіотерапії на організм хворих на пієлонефрит та гломерулонефрит.
4. Скласти комплексну програму фізичної реабілітації для хворих на хронічний пієлонефрит та гломерулонефрит на поліклінічному етапі реабілітації у фазі ремісії.
5. Охарактеризувати методи оцінки ефективності фізичної реабілітації при хронічному пієлонефриті та гломерулонефриті на поліклінічному етапі реабілітації.
Новизна роботи: складена програма фізичної реабілітації з використання комплексного підходу для хворих на хронічний пієлонефрит та гломерулонефрит на поліклінічному етапі реабілітації у фазі ремісії яка включає ЛФК, лікувальний масаж та фізіотерапію.
Практична і теоретична значущість роботи полягає в тому, що одержані нами дані можна використовувати в роботі фахівців з фізичної реабілітації в лікарнях, поліклініках, санаторіях, а також в учбовому процесі Вузів фізичної культури при вивченні дисципліни «Фізична реабілітація при захворюваннях внутрішніх органів».
Об’єм і структура роботи. Робота написана на 88 сторінках комп’ютерної верстки і складається зі вступу, трьох глав, висновків, практичних рекомендацій і списку використаної літератури (55 джерел). Роботу ілюструють рисунки (2), таблиці (1) і комплекси лікувальної гімнастики (3).
ГЛАВА 1. ЗАГАЛЬНА ХАРАКТЕРИСТИКА ХРОНІЧНИХ ЗАПАЛЮВАЛЬНИХ ЗАХВОРЮВАНЬ НИРОК
1.1 Анатомо-фізіологічні особливості сечовивідної системи
Система сечовиділення включає в себе двi нирки, сечоводи, сечовий мiхур. Основна їх функцiя – видiлення iз органiзму шлакiв. Сечовивідна система забезпечує виведення з організму азотистих шлаків, рідини, регулювання артеріального тиску, об'єму циркулюючої крові, підтримання кислотно-лужної рівноваги і електролітного балансу в організмі (див. рис. 1.1).
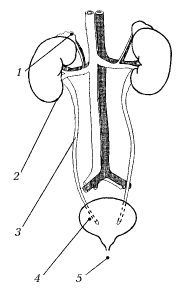
Рис. 1.1. Сечовивідна система: 1 – надниркова; 2 – нирка; 3 – сечовід; 4 – сечовий міхур; 5 – сечівник
Нирки найкраще зі всiх органiв постачаються кров’ю. Через нирки за 5 хв. проходить вся кров, яка є в нашому органiзмi. Кiлькiсть сечi, яку вони видiляють за добу коливається в межах вiд 1 л до 2 л. Зменшення цiєї кiлькостi до 500 мл i збiльшення до 2 л i бiльше є ознаками захворювання. Вiдносна щiльнiсть сечi складає 1,001 - 1,040.
Нирки мають бобовидну форму, розміщені позаочеревинно, по обидва боки хребетного стовпа, на рівні між XI-XII грудними і II-III поперековими хребцями, права – на один хребець нижче від лівої. Кожна нирка має вагу від 120 до 200 г і довжину від 10 до 12 см, оточена жировою клітковиною і вкрита щільною оболонкою-капсулою tunica fibrosa. Нирки фіксуються в своєму ложі судинами, шаром позаочерсвинного жиру, нирковою фасцією, а також внутрішньочеревним тиском. При вдиху нирки в нормі зміщуються на 4-5 см вниз і легко доступні для пальпації. Над правою ниркою розташована печінка, над лівою – селезінка. Верхні кінці нирок наближені до хребта, а нижні вилучені від нього. У нирці розрізняють верхній і нижній полюси і два краї - зовнішній і внутрішній. У центрі останнього мається поглиблення - ворота, через які в нирку входять ниркова артерія і нерви, а виходять - вена, лімфатичні судини і сечовід. У сукупності всі ці елементи утворюють ниркову ніжку.
Нирки оточені власною фіброзною оболонкою, жировою капсулою і сполучно-тканою фасцією, що утримують них на місці.
Нирка складається з коркового і мозкового шарів. У корковому шарі містяться клубочки (гломерули) – капілярні петлі ниркової артерії. Кожний клубочок, охоплений спеціальною капсулою Шумлянського–Боумена, утворює мальпігійове тільце. До кожного клубочка підходить привідна артеріола (vas аfferens); її петлі і утворюють клубочок; відводить кров з клубочка відвідна артеріола (vas еfferens). Від капсули відходить шийка канальця. Більшість канальців розміщена в мозковому шарі (29).
Основне призначення сечової системи - виведення з організму шлаків (кінцевих продуктів обміну речовин) і інших шкідливо або просто непотрібних з'єднань, за умови збереження необхідної кількості води і мінеральних солей. Ці функції здійснюються шляхом утворення нирками сечі визначеної кількості і складу. Із сечею нирки виводять сечовину, сечову кислоту, солі, воду й ін. Виділення цих речовин відбувається також і через шкіру, легені, кишечник, слинні залози, однак вони не в змозі замінити нирки. Процес утворення сечі, що включає фільтрацію рідини з крові, зворотне усмоктування і секрецію, відбувається в нефронах, з яких побудована тканина нирок. Кожен нефрон складається з мальпігійового тільця і системи ниркових канальців. У нирках є близько 2 млн. клубочків, а площа фільтруючої поверхні епітелію канальців становить 50 м2. У звичайних умовах одночасно працює тільки частина клубочків, що створює значний функціональний резерв нирок.
Ниркове тільце – напівкуляста двустенная чаша (капсула) із щіливидної порожнини між її стінками, що охоплює клубочок капілярів. Від щіливидної порожнини відходить каналець. В обох нирках більш 2 млн. ниркових тілець, а загальна поверхня їхніх капілярів – близько 1,5 квадратних метра. Під дією внутрісудинного тиску, рівного 70-90мм ртутного стовпа, рідка частина крові через пори в стінці капілярів клубочку і базальну мембрану просочується в капсулу нефрона (34).
Цей процес називають фільтрацією, а рідину, що просочилася, - первинною сечею або фільтратом.
Фільтрат складається головним чином з води. Низькомолекулярних речовин у ньому практично стільки ж, скільки й у плазмі, а високомолекулярних - менше.
Чим крупніше молекули речовини, тим з меншою швидкістю вони просочуються у фільтрат і тем менше їхня концентрація у фільтраті.
Нирки мають особливу судинну сітку: по-перше, ниркова артерія відокремлена безпосередньо від аорти і має великий калібр; по-друге, ниркові артерії утворюють дві капілярні сітки (у клубочку і навколо канальців). Маса крові, яка проходить через нирки за хвилину, у 2,5 раза перевищує масу власне органа; в нормі за добу через судини нирок перетікає 1000 л крові. Від інтенсивності кровообігу головним чином залежить ступінь очищення крові(25).
З капсули нефрона первинна сеча починає рух по канальцям, окремі частини яких мають неоднакову будівлю. На цьому шляху відбуваються два процеси, що істотно змінюють як кількість, так і якість первинної сечі: реабсорбція і секреція. Ці процеси здійснюються складними системами кліток канальцев, що володіють здатністю активно і вибірково переносити речовини через мембрани кліток із просвіту нефрона назад у кров (реабсорбція), а з крові в канальці (секреція). За рахунок реабсорбції в кров'яне русло повертається велика частина води, солі й інші коштовні для організму речовини. У процесі секреції організм рятується від шкідливих речовин. Секреція і реабсорбція йдуть з великою витратою енергії. Канальці, що відводять сечу, зливаються в більш великі збірні канальці, по яких сеча збирається спочатку в малі чашечки, а відтіля - у великі й у ниркову балію.
В процесі утворення сечі в гломерулах відбувається фільтрація плазми за винятком білків; первинна сеча, яка містить рідину і розчинені в ній речовини, згодом реабсорбується в канальцях. Повністю піддається зворотному всмоктуванню цукор, трохи менше – кухонна сіль і рідина, ще менше – сечовина, зовсім не всмоктуються креатинін, сульфати. Тому при діагностуванні захворювань нирок слід враховувати виділення азотних шлаків: креатиніну і сечовини, а також продуктів білкового обміну, фосфатів і сульфатів (36).
Процес утворення сечі знаходиться під контролем декількох регулюючих механізмів. У залежності від змісту води в організмі нирки виділяють сечу тієї або іншої концентрації.У початкових відділах канальця з фільтрату реабсорбується 80% води. Усмоктування ж води і солей знаходиться під контролем антидіуретичного гормону (АДГ). Надлишок води в організмі гнітить виділення гіпофізом АДГ, і усмоктування води в дистальному канальці зменшується. Недолік її приводить до порушення спеціальних чуттєвих утворень (осморецепторів), це в кінцевому рахунку викликає виділення АДГ у кров, і тоді реабсорбція води збільшується (31).
Водно-сольовий обмін, ступінь кровопостачання нирок, рівень артеріального тиску регулюються нейрогуморальною системою (ренін, ангіотензин, альдостерон, вазопресин), що також потрібно брати до уваги при аналізі діяльності нирок. Фільтрат під час просування по канальцям, постійно змінює свій склад і стає остаточною сечею, кількість якої в середньому 1,5л у добу. Сеча по канальцях надходить до миски, далі через сечовід – до сечового міхура, де скупчується і виділяється назовні при сечовипусканні. Ємкість сечового міхура у нормі 300-500 мл. Миски і сечовід завдяки скороченню і перистальтиці беруть участь у сечовиділенні.
Сечоводи - трубочки діаметром близько 4мм і довжиною до 30см спускаються в малий таз, де підходять до дну сечового міхура. Стінка сечоводу містить гладком'язові волокна, завдяки чому сечовід може скорочуватися і розширюватися, проганяючи сечу. Сечовий міхур являє собою вмістище для сечі яйцеподібної форми, ємністю до 500-700мл. Він лежить за лонним зчленуванням у малому тазі; має дно, тіло і верхівку. У стінці сечового міхура мається могутня м'язова оболонка, при скороченні якої порожнина сечового міхура зменшується. Навколо отвору кожного сечоводу і внутрішнього отвору сечівника кругові м'язові пучки утворять сфінктери, що регулюють надходження і витікання сечі із сечового міхура.
Чоловічий сечівник - трубка близько 18см довжиною, що йде від сечового міхура до голівки полового члена, де знаходиться зовнішній отвір каналу. Жіночий сечівник має довжину від 3 до 5см. Задня стінка сечівника тісно зрощена з передньою стінкою піхви, зовнішній отвір каналу відкривається під клітором (40).
Сечовипускання - складний рефлекторний акт, що здійснюється завдяки скороченню м'язів, що стискають стінку сечового міхура, і розслабленню сфінктерів сечівника. У здорової людини позив до сечовипускання настає при нагромадженні в сечовому міхурі 250-300 мл сечі. У нормальних умовах сечовипускання відбувається 4-6 разів у добу. У здорової людини сечовипускання учащається при рясному прийомі рідини і стає рідше при харчуванні сухою їжею або підвищеної пітливості в жаркий час року (45).
1.2. Етіологія та патогенез хронічного гломерулонефриту та пієлонефриту
Хронічний гломерулонефрит – хронічне дифузне захворювання нирок, для якого характерна наявність імунологічних та клініко-морфологічних змін, передусім у клубочках нирок. Морфологічні особливості впливають на перебіг захворювання.
Етіологія гломерулонефриту. У виникненні гломерулонефриту вирішальним є вплив інфекційних чинників, передусім бета-гемолітичного стрептокока групи А (його виявляють у 60% хворих), а також стафілококової інфекції. Деякі штами вірусів також вивчаються як можливі етіологічні чинники. Наприклад, доведена роль Нbs–АГ у виникненні мембранозної гломерулопатії. До причин гломерулонефриту можна зарахувати надмірну інсоляцію, дію деяких хімічних та медикаментозних засобів, травми тощо. Виникненню захворювання сприяють різке охолодження тіла, надмірна вологість повітря. Хронічний гломерулонефрит може бути наслідком невилікованого гострого гломерулонефриту. Наприклад, якщо протягом року при гострому гломерулонефриті зберігається сечовий синдром або набряки, артеріальна гіпертензія, то можна припустити перехід захворювання у хронічну форму. Хронічний гломерулонефрит виникає як ускладнення при системних васкулітах, колагенозах, при деяких інфекційних захворюваннях. Відомий також первинний хронічний гломерулонефрит без початкового гострого періоду (46).
Вакцинація також є одним із чинників розвитку гломерулонефриту, причому здебільшого ураження нирок виникає після другої або третьої ін'єкції вакцини. Патогенез гломерулонефриту пов'язують з імунними розладами. У відповідь на проникнення в організм чужорідних антигенів утворюються імунні комплекси. При надмірному надходженні в організм екзогенних антигенів створюються умови для тривалої циркуляції в організмі імунних комплексів. Останні відкладаються на базальній мембрані клубочкових капілярів і викликають локальні зміни в стінці капілярів – пошкоджуючи їх ендотеліоцити, спричиняють агрегацію тромбоцитів та інших формених елементів крові, що супроводжується капілярним стазом, порушеннями мікроциркуляції. Внаслідок зміни властивостей компонентів клітинних мембран у процесі метаболізму арахідонової кислоти утворюються тромбоксани, простагландини, лейкотріени, які значною мірою впливають на розвиток гломерулонефриту. Крім цього, відзначаються активізація системи зсідання крові, депресія фібринолізу, паракоагуляція, що призводить до відкладення фібрину у просвіті капілярів клубочка, а отже, до порушення мікроциркуляції.
Циркуляторні та нейроендокринні розлади, що виникають при цьому, зумовлюють різноманітність клінічних проявів гломерулонефриту (52).
Хронічний пієлонефрит - неспецифічне інфекційно-запальне захворювання нирок, при якому до процесу залучаються ниркова балія, чашечки і паренхіма нирки з поразкою в першу чергу і в основному її проміжній тканині. У кінцевій стадії захворювання до процесу залучаються кровоносні судини і клубочки. У результаті розвивається так званий бактеріальний варіант інтерстиціального нефриту (40).
У багатьох посібниках, у тому числі вітчизняних, пієлонефрит оцінюється, як найчастіше захворювання нирок. В даний час добре відомо, що захворюваність пієлонефритом має три вікових піки, зчеплених зі статтю. Перший пік припадає на раннє дитинство (до 3 років). Відзначається значне переважання дівчаток над хлопчиками; другий пік захворюваності пієлонефритом припадає на найбільш активний репродуктивний вік (18-30 років), зберігається також перевага жінок. Більша частина захворювань пієлонефритом жінок цієї вікової категорії пов'язана з вагітністю та пологами. Третій пік припадає на літній і старечий вік і характеризується прогресуючим збільшенням захворюваності чоловіків.
Етіологія пієлонефриту. Основним етіологічним чинником в розвитку пієлонефриту є інфекція. Проте для виникнення запального процесу необхідні додаткові умови, сприяючі її розвитку. Найбільш частим етіологічним фактором пієлонефриту є грампозитивні і грамнегативні умовно патогенні бактерії, багато з яких належать до нормальної мікрофлори людини. Найбільш частими збудниками захворювання виявляються кишкова паличка, вульгарний протей, синегнойная паличка, стафілокок, ентерокок, паличка фекального лугоутворювача і стрептокок. Протей і синегнойная паличка зустрічаються частіше, оскільки інша флора пригнічується антибактеріальними препаратами. Флора і її чутливість до антибіотиків в ході лікування міняються, що робить необхідними повторні посіви сечі і антібіотікограмми.
Вид і характер бактеріальної флори мають велике значення у виникненні пієлонефриту. Так, наприклад, білий і золотистий стафілококи здатні викликати гнійно-запальний процес в незміненій нирці, у той час як інші мікроорганізми, як правило, викликають пієлонефрит при наявності інших факторів. До них відносяться: бактеріурія; рефлюкси на різних рівнях; інструментальне обстеження сечових шляхів; обструкція сечових шляхів; захворювання простати і парауретральних залоз; вік хворих (особливо літній і старечий); вагітність; цукровий діабет; гіпертонічна хвороба з ангіонефросклерозом; попередні хвороби нирок (інтерстиціальні нефрити різного генезу, вроджена патологія та ін); подагра; мієломна хвороба; вплив ліків (53).
Необхідно відзначити, що в даний час рідко визначається один вид мікроорганізмів, що викликають пієлонефрит. Необхідно також пам'ятати про роль протопластів і L-форм мікроорганізмів. Встановлено можливість розвитку L-форм практично у всіх видів мікроорганізмів, що беруть участь у розвитку пієлонефриту. L-форми більш стійкі до зовнішніх впливів, не ростуть на звичайних поживних середовищах, тому їх дуже важко ідентифікувати.
Пієлонефрит, викликаний протопластними формами мікроорганізмів, гірше піддається лікуванню, сприяючи переходу гострого пієлонефриту в хронічний. В останні роки особливо зросла роль госпітальних штамів мікроорганізмів як збудників пієлонефриту.
Дія етіологічного чинника залежить від масивності мікробного занесення, вірулентності інфекції і стану організму. Додатковими умовами, сприяючими розвитку пієлонефриту, є порушення пасажу сечі, венозний стаз в сечових органах, а також супутні захворювання (54).
Патогенез пієлонефриту. При пієлонефриті, як при будь-якому інфекційно-запальному захворюванні, основними патогенетичними ланками є проникнення бактерій в уражений орган і стан протиінфекційного захисту макроорганізму.
Шляхи проникнення інфекції в нирку мають велике значення в патогенезі пієлонефриту. В даний час вважають, що інфекційний агент може проникнути в нирку:
1) гематогенним шляхом з віддаленого прихованого вогнища (тонзиліт, синусит, стоматит, фурункул, інфікована рана і т.д.);
2) урогенітальним шляхом – з сечового міхура в нирку (унаслідок пузирно-сечовідного і балії рефлюксів);
3) висхідним шляхом – по стінці сечоводу в субадвентіциальном шарі по проміжній тканині;
4) лімфогенним шляхом (37).
Основними є гематогенний і уріногенітальний шляхи проникнення інфекції в нирку. Гематогенний шлях можливий на тлі гострих захворювань бактеріальної природи як поза сечових шляхів (тонзиліт, фурункульоз, каріозні зуби, інфікована рана тощо), так і в них (уретрит, цистит), у статевих органах (епідидиміт, простатит, сальпінгооворіт та ін ). Однак для виникнення пієлонефриту, крім бактеріурії, необхідна наявність факторів, що привертають, найбільш суттєвими з яких є порушення відтоку сечі, крово-і лімфообігу. Основними причинами порушення відтоку сечі є природжене або придбане звуження сечоводу, нефроптоз, камені, пухлини; здавлення сечоводів зовні пухлиною, запальними інфільтратами або функціональними порушеннями при пошкодженні хребта. Уріногенітальний (висхідний) шлях має місце при інфікуванні нижніх відділів сечовивідної системи або за рахунок активації сапрофітної флори, зазвичай знаходиться в дистальному відділі уретри (50).
Поряд з місцевими факторами у патогенезі пієлонефриту велике значення мають і спільні: зниження опірності організму до інфекції в результаті гіпо-та авітамінозу, перевтоми, ендокринних, простудних захворювань і т.д.
Патогенез пієлонефриту представляється ланцюгом етапів:
1) проникнення інфекції в інтерстиціальну тканину нирки, чому передують венозний стаз і набряк проміжної тканини;
2) ішемія нирки, унаслідок якої на перший план виходить гіпоксія, сприяюча загибелі канальцевого епітелію;
3) утворення запальних вогнищ в нирці (6).
В розвитку пієлонефриту грає роль венозний стаз. При порушенні пасажу сечі істотного значення набуває венозний стаз, що виникає в результаті здавлення розтягнутої балії ниркових вен в області воріт нирки. Цей стаз викликає набряк проміжної тканини і супроводжується підвищенням проникності капілярів. Остання у свою чергу сприяє проникненню мікробів з кров'яного русла в проміжну тканину і розвитку ділянок запалення в ній. Причини венозного стаза можуть бути різними – оклюзія сечових шляхів, розлади уродинаміки уріногенного і екстраурінарного характеру. При будь-якому шляху проникнення інфекції мікроби зазвичай затримуються у венозних капілярах нирки, звідки поширюються на проміжній її тканину, викликаючи в ній розвиток гнійно-запального процесу. Важливою ланкою патогенезу хронічного пієлонефриту можуть бути процеси, які призводять до підвищення внутрилоханочного тиску, що ускладнюється лоханочно-нирковими рефлюксами з флебіті-і лімфостаз в паренхімі нирки. Крім того, запально-склеротичні зміни клітковини ниркового синуса (педункуліт), передуючи пієлонефриту або ускладнюючи його перебіг, можуть призвести до порушення венозного і лімфатичного відтоку через магістральні судини нирок. Флебостаз і лімфостаз, пов'язаний з ними набряк інтерстицію сприяють фіксації в паренхімі патогенних мікроорганізмів, а гіпоксія паренхіми - їх виживання (26). Перш за все уражається мозковий шар нирки. Це пов'язують з менш інтенсивним його кровопостачанням в порівнянні з кровопостачанням коркового шару і високою осмолярністю, що сприяє виживанню в ньому L-форм бактерій, а також з великим вмістом амонію, переважної один з компонентів комплементу, що може затримувати фагоцитоз і знижувати бактерицидну дію антитіл. Важливе значення надають також ранимости тонкостінних венозних сплетінь, розташованих близько до епітелію чашок, завдяки чому при різкому підвищенні внутрилоханочного тиску інфікована сеча надходить в інтерстицій і венозну мережу, а виникають набряк і порушення венозного і лімфатичного відтоку сприяють фіксації мікрофлори у мозковому шарі (27).
Розвиток запального процесу і його течія значною мірою залежать від загального стану організму, його здатності протистояти інфекції. Сприятливу основу для швидкого і злоякісного перебігу пієлонефриту створюють авітаміноз, виснаження.
1.3 Класифікація і клінічна характеристика хронічного гломерулонефриту та пієлонефриту
Гломерулонефрит, не обумовлений системним захворюванням, називається первинним гломерулонефритом; при цьому всі системні прояви (наприклад, набряк легень, артеріальна гіпертонія, уремія) являють собою наслідок поразки нирок. Ідіопатичним називають гломерулонефрит, що виникає по невідомих причинах; у більшості випадків це те ж саме, що первинний гломерулонефрит. Гломерулонефрит як прояв системного захворювання називається вторинним гломерулонефритом.
Гломерулонефрит давниною не більш декількох тижнів називають гострим, від декількох тижнів до місяців - підострим; коли давнина хвороби наближається до року, говорять про хронічний гломерулонефрит (29).
Хронічний гломерулонефрит за формами поділяється на:
· латентну форма (тільки зміни у сечі; набряків та стабільної АГ немає) – до 50% випадків хронічного гломерулонефриту;
· гематуричну форма – хвороба Берже, Ig-нефрит (рецидивуюча гематурія, набряки і АГ) – 20-30% випадків хронічного гломерулонефриту;
· гіпертонічна форма (зміна у сечі, АГ) – 20-30% випадків хронічного гломерулонефриту;
· нефротична форма (нефротичний синдром – масивна протеїнурія, гіпоальбумінурія, набряки, гіперліпідемія; АГ немає) – 10% випадків хронічного гломерулонефриту;
· змішана форма (нефротичний синдром у поєднанні з АГ і/або гематурією і/або азотемією) – 5% випадків хронічного гломерулонефриту (29).
За фазами:
Ø загострення (активна фаза, рецидив) – поява нефритичного або нефротичного синдрому – симптомокомплексу, включаючи добову протеїнурію більше 3,5 г/добу, гіпопротеїнемію (менше 60 г/л), гіпоальбумінемію (у дорослих менше 30 г/л, у дітей менше 25 г/л), гіперліпідемію (холестерин більше 5,2 ммоль/л; показник не рахують обов’язковим компонентом нефротичного синдрому), набряки (від пастозності до анасарки) і зниження функції нирок;
Ø ремісія (неактивна фаза) – покращення або нормалізація (рідше) екстраренальних проявів (набряків, АГ), функцій нирок і змін у сечі.
Експертами ВООЗ розроблений морфологічна класифікація гломерулонефриту, у якій виділено 10 основних морфологічних його форм. У нашій країні широке поширення в клінічній практиці одержала морфологічна класифікація гломерулонефрита, запропонована в 1970 р. В.В. Сєровим. Розглянемо коротку характеристику морфологічних типів гломерулонефрита відповідно до цієї класифікації (14).
1. Мінімальні зміни. Основною і характерною ознакою цих змін є деструкція (і зникнення) малих відростків (педікули) підоцитів на тлі осередкового набрякання, розпушення і стовщення базальних мембран і проліферації ендотелію лише в окремих петлях клубочкових капілярів. Клінічно мінімальні зміни в клубочках виявляються звичайно нефротичним синдромом і найчастіше у виді ідіопатичного нефротичного синдрому або ліпоїдного нефрозу. Правильний діагноз цього морфологічного типу гломерулонефриту можливий тільки при електронно-мікроскопічному дослідженні.
2. Мембранозний гломерулонефрит. Гістологічно виявляються різке дифузійне стовщення, набрякання і розщеплення базальних мембран клубочкових капілярів, що можуть спостерігатися в декількох або у всіх капілярних петлях клубочку, у зв'язку з чим розрізняють осередковий і дифузійний мембранозний гломерулонефрит. При цьому внаслідок деполімерізації полісахаридів (зокрема, гіалуронової кислоти), що входять до складу базальної мембрани, відбувається збільшення розмірів пір, діаметр яких у кілька разів перевищує нормальний. За допомогою електронної мікроскопії на базальній мембрані субепітеліально виявляються депозити, "шипіки", що складаються з імунних комплексів, що містять (за даними імуногістохімічних досліджень) імуноглобулін G і комплемент. Фіксація імунокомплексів на базальній мембрані є початком її ушкодження і підвищення проникності гломерулярного фільтра для білків плазми крові.
3. Проліферативний інтракапілярний гломерулонефрит. Характеризується вираженою проліферацією кліток ендотелію і мезангію при порівняно незначних змінах базальної мембрани клубочків. Цей морфологічний тип гломерулонефриту може зустрічатися при різних клінічних формах хронічного гломерулонефриту.
4. Проліферативний екстракапілярний гломерулонефрит. Характеризується наявністю півмісяців, що утворяться внаслідок проліферації кліток епітелію капсули (нефротелію) клубочка, що, заповнюючи просвіт капсули, утворюють півмісяці, здавлюють капілярні петлі клубочка і порушують у них кровообіг. Одночасно відзначаються ексудативні явища і випадання фібрину в порожнину капсули клубочка. Надалі клітки півмісяців піддаються фібропластичним змінам з розвитком сполучної тканини і загибеллю клубочка. Екстракапілярний нефрит складає морфологічну основу злоякісного (підострого) гломерулонефрита.
5. Мембранозо-проліферативний гломерулонефрит. При цьому типі гломерулонефрита з'єднаються ознаки мембранозних і проліферативних змін у клубочках, що носять дифузійний характер. Клінічно він найбільше часто виявляється латентною формою гломерулонефрита.
6. Фібропластичний (склерозуючий) гломерулонефрит. Являє собою збірну еволютивну форму, який може завершуватися плин мембранозного, проліферативного, проліферативно-мембранозного і гломерулонефрита з мінімальними змінами. Розрізняють дифузійний і осередковий фібропластичний гломерулонефрит.
Основними ознаками дифузійного фібропластичного гломерулонефрита є дифузійний склероз мезангія, судинних петель клубочків з розвитком гіаліноза і склерозу їхній, з утворенням множинних зрощень між петлями клубочкових капілярів і листками капсули клубочка. При осередковому фібропластичному гломерулонефріті згадані патологічні зміни виявляються лише в невеликій частині клубочків. Фібропластичному гломерулонефриту найчастіше клінічно відповідають нефротична і гіпертонічна форми довгостроково поточного хронічного гломерулонефриту, і, як правило, він зустрічається при так називаному термінальному нефриті.
Крім перерахованих морфологічних типів гломерулонефриту виділяються ще мезангіальний гломерулонефрит у виді мезангіомембранозного, мезангіопроліферативного і мезангіокапілярного, а також фокальний сегментарний гіаліноз. Мезангіальний тип гломерулонефриту характеризується відкладенням імунних комплексів у субендотеліальному просторі базальної мембрани клубочкових капілярів і в мезангії, що приводить до проліферації ендотеліальних і мезангіальних кліток. Мезамгіомембранозний гломерулонефрит виявляється сегментарним розширенням мезангію, осередковим стовщенням і розщепленням базальних мембран з можливим утворенням на них депозитів і слабкою проліферацією мезангіальних кліток. Основними ознаками мезангіопроліферативного гломерулонефриту є дифузійна або сегментарна упевнена або виражена проліферація кліток ендотелію і мезангію, а також стовщення і розщеплення базальних мембран капілярів у сегментарне розширення мезангію. Мезангіокапилярний гломерулонефрит, якому властиво порівняно швидке прогресування, характеризується дифузійним стовщенням і розщепленням базальних мембран капілярів, дифузійною проліферацією мезангиальних і ендотеліальних кліток, розширенням мезангію, осередковим склерозом судинних петель. Лобулярний гломерулонефрит розглядається як варіант мезангіокапілярного і характеризується дифузійним стовщенням і розщепленням базальних мембран, склерозом судинних петель і дифузійним склерозом мезангію, а також тими ж можливими ознаками, що і мезангіокапілярний гломерулонефрит (33). Дослідження біоптатів ниркової тканини, отриманих за допомогою прижиттєвої пункційної біопсії нирок, поряд з переважною поразкою клубочків дозволяє виявити також порушення структури канальців, судин, інтерстициальної тканини. У канальцях виявляються дистрофічні зміни, що в основному локалізуються в епітелії проксимальних відділів, і атрофічні - з перевагою в епітелії дистальних відділів канальців. При цьому спостерігаються різні види білкової дистрофії (зерниста, гіаліново-краплинна, вакуольна). Атрофія епітелію канальців найчастіше відзначається в дистальних відділах тих нефронів, у яких клубочки не функціонують унаслідок їх гіалінозу і склерозу. Поряд із загиблими, рубцовозміненими нефронами відбувається компенсаторна гіпертрофія сусідніх нефронів. В міру прогресування хронічного гломерулонефриту усе частіше зустрічаються так звані агломерулярні нефрони зі склерозованими клубочками; атрофічні процеси в канальцях починають переважати над дистрофічними; усе більше нефронів піддається фіброзному заміщенню, відбувається загибель ниркової паренхіми й у кінцевому рахунку розвивається вдруге зморщена нирка (34). Необхідно відзначити, морфологічні типи гломерулонефриту не є стабільними. Вони відбивають лише окремі фази морфологічних порушень у нирковій тканині при хронічному гломерулонефриті, і один тип гломерулонефриту може переходити в іншій. Так, можлива еволюція проліферативного або проліферативно-мембранозного в проліферативно-фібропластичний тип при прогресуванні захворювання. Крім того, морфологічна діагностика гломерулонефриту носить приблизний характер, оскільки вона ґрунтується на гістоморфологічному вивченні лише незначного числа нефронів (5-10, але не більш 30 з 2-3 млн.) (14).
Розрізняють такі клінічні форми гострого гломерулонефриту:
1) моносимптомний — виявляється лише сечовим синдромом;
2) нефротичний – набряки, виражена протеїнурія, гіпопротеїнемія, гіперліпідемія;
3) розгорнутий – артеріальна гіпертензія, помірні набряки, симптоми недостатності кровообігу.
При об'єктивному обстеженні відзначається блідість шкірних покривів, набряки різного ступеня вираженості (від набряків під очима вранці до анасарки, асциту). Артеріальний тиск переважно підвищений незначно. Симптоми лів