Клиническая фармакология гепатопротекторов при алкогольной интоксикации
ВведениеПечень вовлечена во многие патологические процессы, и ее повреждения вызывают серьезные нарушения метаболизма, иммунного ответа, детоксикации и антимикробной защиты. Печень относится к органам, способным к регенерации после повреждений, благодаря клеточной кооперации, наличию молекулярных механизмов реакции острой фазы и синтезу ряда веществ протекторной природы. Наиболее часто повреждения печени реализуются через химические и иммунологические механизмы.
Ни для кого не секрет, что подавляющая масса населения (по данным ВОЗ – 90%) употребляет алкоголь, причем 40–45% (преимущественно мужчины) алкоголь употребляют регулярно, что осложняется развитием целого ряда заболеваний, в том числе алкогольной болезни печени (1).
Алкогольные поражения печени, наряду с вирусными ее поражениями, в настоящее время занимают ведущее место в гепатологии. Они встречаются наиболее часто у молодого и работоспособного контингента больных. Алкоголизм во многих странах относится к широко распространенным заболеваниям. Так, в США осложнения алкогольной болезни печени служат причиной смерти 13 000 человек ежегодно. В России насчитывается более 10 млн. больных алкоголизмом (14).
Потребление этанола на душу населения в России уже достигло катастрофических цифр 14,6 л/год и занимает, к сожалению, одно из первых мест в мире (2). Все возрастающий объем потребления алкоголя угрожает не только смертью многим миллионам человек, но и нации в целом. Эта проблема давно приобрела не только медицинское, но и социальноезвучание. По данным ВОЗ, деградация нации начинается при употреблении 8 л алкоголя на душу населения.
Результаты довольно спорной антиалкогольной кампании 1985 г. показали, что несмотря на незначительное снижение потребления алкоголя (на 3,7 л) общая смертность упала на 12,3%, а в пересчете на трудоспособных мужчин – основных потребителей алкоголя – на 25,4%! Таким образом, был экспериментально доказан огромный вклад алкоголя в генез общей смертности населения (3). От алкогольной болезни печени каждый год умирает только по официальным данным до 20 тысяч человек.
Связь употребления алкоголя с развитием цирроза печени впервые установлена M. Baillie в 1793 г. Несмотря на открытие в последние десятилетия многообразных этиологических факторов поражения печени, на сегодняшний день одним из ведущих среди них остается алкоголь. При этом следует учитывать, что не у всех лиц, злоупотребляющих спиртными напитками, развивается поражение печени: частота выявления у них цирроза на вскрытии не превышает 1015%, в то время как у 1/3 изменения печени вообще отсутствуют.
Большинство исследователей сходится во мнении, что риск поражения печени значительно увеличивается при употреблении более 80 г. чистого этанола в день на протяжении не менее 5 лет. Вместе с тем данная доза может рассматриваться, как критическая, вероятно, преимущественно по отношению к мужчинам. Для женщин, несмотря на очевидно большую чувствительность к алкоголю, подобный показатель обычно не указывается, хотя некоторые авторы называют безопасной дозу 20 г. этанола в день.
Развитие алкогольной болезни печени не зависит от типа спиртных напитков, следовательно, при расчете суточной дозы алкоголя у конкретного больного необходимо учитывать только общую концентрацию этанола. Постоянное употребление алкоголя более опасно, поэтому риск алкогольной болезни печени ниже у лиц, употребляющих спиртные напитки с перерывами не менее двух дней в неделю.
Какие дозы алкоголя на сегодня считаются относительно безопасными? Каковы особенности метаболизма этанола и механизмы пораженияпечени? Каким образом можно доказать алкогольный генез пораженияпечени при отрицании употребления алкоголя пациентом? И, главное, каким образом и на каком этапе можно приостановить развитие патологического процесса в печеночной паренхиме?
1. Метаболизм этанола
Алкоголь метаболизируется преимущественно в гепатоцитах. Печень является главным барьером на пути этанола, что и объясняет столь частое ее поражение при хронической алкогольной интоксикации. Лишь 2% этанола выводится легкими и почками.
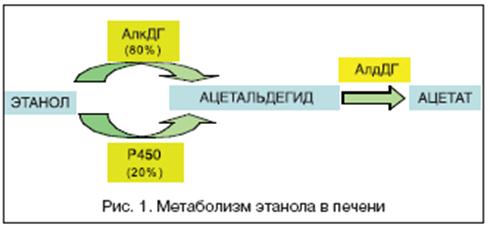
В метаболизме алкоголя участвует несколько ферментов. Около 80% этанола превращается в ацетальдегид под действием АДГ. Выделяют 2 фракции АДГ: желудочную и печеночную. Остальные 20% метаболизируются через систему цитохрома Р 450. В дальнейшем ацетальдегид под действием АлДГ окисляется до ацетата, который в свою очередь метаболизируется до углекислого газа и воды. В результате окисления 1 г этанола вырабатывается 7 ккал. Однако эти калории являются «пустыми», то есть не имеют питательной ценности. Алкоголики получают большое количество энергии (500 мл водки обеспечивает примерно 1400 ккал), но не получают пластических веществ, что приводит к разрушению собственных белков и усугубляет питательную недостаточность. Процессы метаболизма алкоголя приводят к вытеснению жирных кислот как источника «топлива», что объясняет развитие жировой дистрофии гепатоцитов.
Различия в скорости элиминации алкоголя в значительной мере обусловлены генетическим полиморфизмом ферментных систем. АДГ кодируется пятью различными локусами на хромосоме 4. Преобладание наиболее активного изофермента АДГ2, чаще встречающееся у представителей монголоидной расы, служит причиной повышенной чувствительности к спиртным напиткам, проявляющейся тахикардией, потливостью, гиперемией лица. В случае продолжения употребления алкоголя риск развития поражения печени у них выше вследствие усиленного образования ацетальдегида.
10 – 15% этанола метаболизируется в микросомах гладкого эндоплазматического ретикулума микросомальной этанолокислительной системой (МЭОС). Входящий в систему цитохром Р450 2Е1 участвует в метаболизме не только алкоголя, но и ряда лекарственных препаратов, в том числе парацетамола (ацетаминофена). При повышенной нагрузке на МЭОС она проявляет свойства самоиндукции, что в значительной степени обусловливает повышение толерантности к алкоголю на определенном этапе хронического злоупотребления спиртными напитками. Усиленная работа МЭОС ведет к повышенному образованию токсичных метаболитов лекарств, что может явиться причиной поражения печени при применении даже терапевтических доз медикаментов.
2. Механизмы алкогольного повреждения печени1. Токсическое действие ацетальдегида. Ацетальдегид, образующийся в печени под воздействием как АДГ, так и МЭОС, обусловливает значительную часть токсических эффектов этанола. Основные из этих эффектов приведены ниже:
· усиление перекисного окисления липидов;
· нарушение электроннотранспортной цепи в митохондриях;
· подавление репарации ДНК;
· нарушение функции микротрубочек;
· образование комплексов с белками;
· стимуляция продукции супероксида нейтрофилами
· активация комплемента;
· стимуляция синтеза коллагена.
Одним из важнейших гепатотоксических эффектов ацетальдегида, проявляющегося в результате усиления перекисного окисления липидов и формирования стойких комплексных соединений с белками, является нарушение функции важнейшего структурного компонента клеточных мебран фосфолипидов. Это ведет к повышениям проницаемости мембран, нарушению трансмембранного транспорта, функционирования клеточных рецепторов и мембраносвязанных ферментов.
Образование ацетальдегидбелковых комплексов нарушает полимеризацию тубулина микротрубочек, что проявляется в патоморфологическом феномене, носящим название алкогольного гиалина или телец Мэллори. Ввиду того, что микротрубочки участвуют во внутриклеточном транспорте и секреции белков, нарушение их функции ведет к задержке белков и воды с формированием баллонной дистрофии гепатоцитов.
На экспериментальных моделях показано, что подавление репарации ДНК при хроническом употреблении этанола ведет к усилению апоптоза программированной смерти клеток.
2. Нарушение липидного обмена. Окисление этанола обусловливает повышенный расход кофермента НАД и увеличение соотношения НАД•Н:НАД. Последнее приводит к сдвигу вправо реакции синтеза глицеро-3-фосфата:
Последствие повышенного синтеза глицеро-3-фосфата усиление эстерификации жирных кислот и синтеза триглицеридов, что служит начальным этапом развития гиперлипидемии и жировой дистрофии печени. Наряду с этим, нарастание концентрации НАД•Н сопровождается снижением скорости окисления жирных кислот, что также способствует их отложению в печени.
3. Нарушение функции митохондрий. Хроническое употребление алкоголя способствует снижению активности митохондриальных ферментов и разобщению окисления и фосфорилирования в электроннотранспортной цепи, что, в свою очередь, приводит к уменьшению синтеза АТФ. В роли непосредственных «виновников» указанных нарушений выступают ацетальдегид и жирные кислоты. Развитие микровезикулярного стеатоза печени, одного из наиболее тяжелых осложнений АБП, связывают с повреждением ДНК митохондрий продуктами перекисного окисления липидов.
4. Повышение клеточного редокспотенциала. Увеличение соотношения НАД•Н:НАД ведет к повышеному синтезу лактата из пирувата, обусловливающему развитие лактатацидоза, наиболее резко выраженного при тяжелых формах острого алкогольного гепатита.
5. Гипоксия и фиброз. Высокая потребность гепатоцитов в кислороде обусловливает прогрессирующее уменьшение концентрации последнего в печеночной дольке от зоны 1 (окружение портальной венулы и печеночной артериолы) к зоне 3 (окружение печеночной венулы). Следовательно, гепатоциты, локализованные в зоне 3, наиболее подвержены последствиям гипоксии фиброзу и некрозу. Более того, максимальное количество цитохрома Р450 2Е1, в составе МЭОС участвующего в метаболизме этанола, обнаруживается именно в зоне 3.
Механизмы этанолиндуцированного фиброгенеза до конца не расшифрованы, однако установлено, что при АБП формирование цирроза может происходить именно путем прогрессирования фиброза в отсутствие выраженного воспаления. Важное звено фиброгенеза активация цитокинов, среди которых особое внимание уделяется трансформирующему фактору роста (TGFb), под воздействием которого происходит трансформация жиронакапливающих клеток Ито в фибробласты, продуцирующие преимущественно коллаген 3 типа. Другим стимулятором коллагенообразования служат продукты перекисного окисления липидов.
6. Иммунные механизмы. Реакции клеточного и гуморального иммунного ответа не только играют существенную роль в повреждении печени при злоупотреблении алкоголем, но и в значительной степени могут объяснить случаи прогрессирования заболевания печени после прекращения употребления спиртных напитков. В то же время выраженные иммунологические сдвиги у больных АБП в большинстве случаев обусловлены иными причинами, нежели непосредственное действие этанола (в частности, инфекцией гепатотропными вирусами).
Участие гуморальных механизмов проявляется прежде всего в повышении уровня сывороточных иммуноглобулинов, преимущественно за счет IgA, и отложении IgA в стенке печеночных синусоидов. Кроме того, в невысоком титре выявляются сывороточные антитела к компонентам ядра и гладкой мускулатуре, а также антитела к неоантигенам (алкогольному гиалину и ацетальдегидбелковым комплексам).
Отражением клеточных механизмов служит циркуляция цитотоксических лимфоцитов у больных острым алкогольным гепатитом. CD4 и CD8 лимфоциты обнаруживаются также в воспалительных печеночных инфильтратах, наряду с повышенной мембранной экспрессией молекул HLA I и II классов. В роли антигеновмишеней в данном случае, повидимому, также выступают продукты взаимодействия метаболитов этанола и клеточных структур. Это подтверждается корреляцией количества ацетальдегидбелковых комплексов в биоптатах печени с параметрами активности заболевания.
У больных АБП выявляют повышенные концентрации сывороточных провоспалительных цитокинов: ИЛ1, ИЛ2, ИЛ6, ТNF, которые участвуют во взаимодействии иммунокомпетентных клеток. Кроме того, ТNFa и ИЛ8 (фактор хемотаксиса нейтрофилов) через стимуляцию продукции активных форм кислорода и оксида азота вызывают повреждение клетокмишеней, обусловливая картину полиорганной недостаточности при остром алкогольном гепатите. На стадии цирроза в качестве мощного стимулятора перечисленных цитокинов присоединяется бактериальный эндотоксин, в избыточных количествах проникающий в системную циркуляцию благодаря повышенной проницаемости кишечной стенки.
3. Факторы, способствующие развитию алкогольной болезни печени
Развитие алкогольной болезни печени связано с множеством различных предпосылок. В целом, можно выделить следующие основные факторы риска заболевания:
· «опасные дозы» этанола (дозы алкоголя в пересчете на этанол, длительность, характер злоупотребления). Развитие алкогольной болезни печени не зависит от разновидности употребляемых алкогольных напитков
· при расчете суточной дозы пересчет проводится на количество выпитого этанола в сутки. Безопасной дозой этанола, по данным ВОЗ, принято считать ежедневное употребление 30–60 г. для мужчин и 20–40 г. для женщин, критическим уровнем – 60–120 г. и 40–80 г. соответственно. Наиболее опасен ежедневный прием алкоголя;
· генетическая предрасположенность (высокая активность фермента алкогольдегидрогеназы и низкая активность ацетальдегиддегидрогеназы). Алкогольдегидрогеназа (АДГ) кодируется пятью локусами четвертой хромосомы. При преобладании более активного изофермента (АДГ2) происходит усиленное образование токсичного ацетальдегида (наиболее характерно для монголоидной расы). Ацетальдегиддегидрогеназа (АлДГ), в свою очередь, кодируется четырьмя локусами на четырех различных хромосомах. Наличие аномального аллеля АлДГ2 × 2 также приводит к избыточному накоплению ацетальдегида;
· пол (женский). У женщин отмечена значительно более низкая активность желудочной АДГ. Это объясняет их более высокую чувствительность к токсическому воздействию алкоголя: практически весь этанол, поступающий в организм женщины, метаболизируется в печени;
· частое применение препаратов, метаболизирующихся в печени (парацетамол, ацетилсалициловая кислота, противотуберкулезные, антиретровирусные, противоопухолевые и психотропные ЛС и др.). В микросомах гладкого эндоплазматического ретикулума, включающих цитохром Р4502Е1, происходят как метаболизм этанола (10–15%), так и преобразование многих лекарств. Увеличение нагрузки этанолом приводит к самоиндукции микросомальной этанолокислительной системы (МЭОС), что сопровождается повышением чувствительности гепатоцитов к лекарственным веществам, образованием токсичных метаболитов, и токсическому поражению печени даже при применении терапевтических доз ЛС;
· вирусные гепатиты. Инфицирование организма вирусами гепатитов В и С усугубляет течение алкогольной болезни печени;
· дефицит веса или ожирение. Неполноценность питания, снижение аппетита, нарушение абсорбции пищевых веществ – все это приводит к дефициту белков и витаминов, увеличивающему риск поражений печени на фоне злоупотребления спиртным.
4. Формы алкогольной болезни печени
Выделяют три основные формы (стадии) алкогольного поражения печени:
1. Жировая дистрофия печени.
2. Острый и хронический алкогольный гепатит.
3. Алкогольный цирроз печени.
Некоторыми авторами выделяется также фиброз, который может развиваться без промежуточного этапа в виде алкогольного гепатита и способствовать формированию цирроза печени.
1. Жировая дистрофия печени (жировой гепатоз, стеатоз) – самая частая форма алкогольной болезни печени. Встречается у 60% больных алкоголизмом. Морфологически характеризуется отложением жира в гепатоцитах в виде крупных капель (макровезикулярное ожирение). Основной признак – гепатомегалия, которая на этой стадии не превышает +3–4 см. При пальпации печень увеличенная, гладкая, с закругленным краем. Клинические проявления в большинстве случаев отсутствуют, а часто наблюдаемые тошнота, горечь во рту, неустойчивый стул и др., скорее обусловлены не стеатозом, а недавним употреблением алкоголя. Может наблюдаться незначительное повышение трансаминаз, гаммаглютамилтранспептидазы (ГГТП). Диагноз ставится при выявлении гепатомегалии и нормальном (или незначительно повышенном) уровне трансаминаз. Существуют характерные УЗИ–признаки жирового гепатоза. В сомнительных случаях проводится биопсия печени. На этой стадии алкогольная болезнь печени полностью обратима при условии воздержания от алкоголя.
2. Алкогольный гепатит. Продолжающееся употребление алкоголя приводит к накоплению цитокинов, повреждению мембран гепатоцитов и развитию воспалительной инфильтрации в печеночной паренхиме. Морфологически эта форма характеризуется воспалительной инфильтрацией, дистрофией гепатоцитов, наличием алкогольного гиалина (тельца Маллори), коллагенозом пространства Диссе, реже – наличием ступенчатых некрозов. Увеличение печени здесь может достигать +10–15 см. При пальпации печень обычно плотнее, чем при острых гепатитах другой этиологии.
Выделяют острый и хронический алкогольный гепатит.
Острый алкогольный гепатит нередко развивается после длительного запоя на фоне уже имеющегося цирроза печени, что значительно ухудшает прогноз. Различают латентную, желтушную, холестатическую и фульминантную формы. Латентная форма не дает самостоятельной клинической картины и диагностируется по повышению трансаминаз у злоупотребляющего алкоголем пациента. Желтушная форма встречается наиболее часто. У пациентов отмечаются выраженная слабость, анорексия, тупая боль в правом подреберье, тошнота, рвота, диарея, похудание, желтуха, у половины больных наблюдается лихорадка. Холестатическая форма характеризуется значительным повышением ГГТП и ЩФ, сопровождается мучительным кожным зудом. Довольно редко, уже на стадии гепатита могут проявляться признаки транзиторной портальной гипертензии с развитием асцита. Тяжелый (фульминантный) острый алкогольный гепатит характеризуется нарастающей энцефалопатией, выраженной желтухой, отечно–асцитическим и геморрагическим синдромами. Риск развития фульминантного алкогольного гепатита возникает при приеме парацетамола. Лабораторные показатели: характерен нейтрофильный лейкоцитоз до 15–25*109/л, повышение СОЭ до 30–50 мм/ч. Билирубин повышается преимущественно за счет прямой фракции, особенно высоких при холестатической форме. Уровень трансаминаз повышается не более 5–10 норм, при этом соотношение АСТ:АЛТ превышает 2. Возрастает активность ГГТП и ЩФ, повышена концентрация IgA.
Хронический алкогольный гепатит (ХАГ) диагностируется у пациентов с нерезко выраженным цитолитическим и иммуновоспалительным синдромом, при отсутствии признаков цирротической трансформации. Клинические и лабораторные проявления алкогольного хронического гепатита аналогичны другим формам хронических гепатитов и проявляются такими неспецифическими жалобами как слабость, снижение аппетита, неустойчивый стул, тупая боль в правом подреберье и т.д. Без воздержания от приема алкоголя, как правило, ХАГ прогрессирует с исходом в цирроз печени.
3. Алкогольный цирроз печени развивается у 10–20% лиц, злоупотребляющих алкоголем. Нередко формирование цирроза происходит незаметно и диагностируется только на стадии декомпенсации. Морфологически цирротическое перерождение характеризуется формированием мелких узлов–регенератов (формирование регенераторных узлов замедлено вследствие ингибирующего эффекта алкоголя). Клиника: размеры печени на начальных этапах значительно увеличены, но с прогрессированием заболевания печень может уменьшаться, что является фактором неблагоприятного прогноза. При объективном исследовании обращают внимание яркие телеангиэктазии, гинекомастия. Асцит появляется в среднем раньше, чем при вирусном циррозе. Энцефалопатия может носить смешанный характер. В целом, клинико-лабораторные синдромы соответствуют таковым при циррозе любой другой этиологии.
5. Острая алкогольная интоксикация
Этиловый спирт (винный спирт, этиловый алкоголь, этанол) относится к наркотическим средствам. При значительных концентрациях он вызывает обезвоживание и свертывание клеточной протоплазмы. В зависимости от концентрации, длительности воздействия и места всасывания этиловый алкоголь оказывает вяжущее, раздражающее или прижигающее действие на слизистую оболочку полости рта, возбуждает желудочную секрецию, снижая количество пепсина в желудочном соке, влияет на сердечный ритм, сосудистый тонус, диурез, функцию печени.
Однако наиболее чувствительна к алкоголю центральная нервная система (ЦНС). Под влиянием алкоголя в ней ослабляются тормозные процессы, вследствие чего возникает ее вторичное возбуждение. И.П. Павлов подчеркивал, что действие алкоголя с самого начала парализующее, а не возбуждающее.
Как и всякий наркотик, этиловый алкоголь влияет на синаптические связи, тормозит передачу импульсов с одного нейрона на другой, что отражается на рефлекторной деятельности. После приема испытуемыми даже небольших доз алкоголя (50 мг) у них при специальных исследованиях были отмечены лёгкие нарушения в первой и второй сигнальных системах, которые при более высоких дозах заметно углублялись.
Степень поражения психических функций в значительной степени зависит от дозы алкоголя и индивидуальной чувствительности к нему. Однако общий характер воздействия алкоголя на психику сводится к понижению умственной работоспособности. Вслед за изменением психических процессов нарушаются моторные функции опорно-двигательного аппарата в результате воздействия алкоголя на центры координации движений: тонус мышц у выпившего понижается, походка его становится неуверенной, шаткой.
При больших дозах тормозящее влияние алкоголя на ЦНС проявляется нарушением сознания (затемнение), снижением выраженности рефлексов, расслаблением поперечно-полосатой мускулатуры, т.е. состоянием алкогольного наркоза. Следующая, еще более глубокая стадия алкогольной интоксикации характеризуется комой, которая может закончиться смертью вследствие токсического влияния алкоголя на гипоталамическую область и жизненно важные центры ствола мозга, нередко при явлениях паралича дыхания.
Для токсикологической характеристики алкоголя важно также, что он быстро всасывается и через 1–1.5 ч после приема в организме устанавливается его определённая концентрация, а через 2 ч начинается удаление. Примерно 90% алкоголя окисляется (преимущественно в печени), а остальное количество выводится с потом, мочой, выдыхаемым воздухом.
Тяжесть острой алкогольной интоксикации в первую очередь зависит от количества принятого алкоголя. Результаты клинических и экспериментальных исследований показывают, что при концентрации алкоголя в крови 0,5–1 ‰ обычно наблюдается легкое опьянение, при 1–2 ‰ – опьянение средней степени, при 2,5–3 ‰ – тяжёлое. Более высокие концентрации (4–6 ‰) вызывают тяжелое отравление, а при содержании этанола в крови свыше 6 ‰ – нередко смертельный исход.
Однако закономерность между концентрацией алкоголя в крови и степенью интоксикации не абсолютна, так как существует еще много факторов, от которых зависят тяжесть и прогноз острой алкогольной интоксикации, её клиническая картина.
Наряду с количеством этилового спирта на выраженность интоксикации влияют и качество принятого алкоголя, и индивидуальная чувствительность к нему. Клиническая картина отравления может зависеть от возраста выпившего, состояния его центральной нервной системы и внутренних органов. При травмах головного мозга, психических заболеваниях, поражениях печени, ослабленном состоянии из-за недавно перенесенного тяжелого заболевания обычно отмечается непереносимость алкоголя и симптомы интоксикации могут появиться даже после приема его в сравнительно невысоких дозах. Опьянение быстрее возникает при жаре, быстрой смене температур (при переходе из тёплого помещения на холод, и наоборот), при приёме алкоголя натощак. Постоянное употребление алкоголя и привыкание к нему на определенном этапе повышают его переносимость.
Лёгкая степень острой алкогольной интоксикации проявляется прежде всего изменением настроения. Характерны ощущение легкости, душевного подъема, высокая оценка своих умственных и физических возможностей. Интересно, что уже в этой стадии субъективно воспринимаемое чувство бодрости и активности сочетается со снижением как умственной, так и физической работоспособности (после кратковременного подъёма). Даже привычный труд выполняется с большим количеством ошибок, хуже, причем быстро возникает утомление. Чем большей концентрации внимания требует работа, тем сильнее страдает её качество.
При лёгкой степени алкогольной интоксикации, как правило, несколько учащается пульс, повышается (иногда немного снижается) артериальное давление, слегка увеличивается частота дыхания.
Средняя степень острой алкогольной интоксикации характеризуется ещё более выраженными изменениями настроения, которое, как правило, повышается (эйфория): тревоги, заботы, сомнения исчезают, всё кажется легким и доступным. Опьяневший становится хвастливым, разговорчивым, громко рассуждает на различные темы. Появляются развязность, повышенная общительность, благодушие, стремление привлечь в свою компанию малознакомых людей, завязать с ними дружеские связи.
В других случаях алкогольная интоксикация сопровождается не подъёмом, а снижением настроения. Опьяневший становится грустным, слабодушным, плачет, сетует на неудачно сложившуюся жизнь, умиляется по незначительным поводам. Иногда состояние опьянения проявляется заторможенностью, вялостью, сонливостью, нежеланием участвовать в беседе, отвечать на вопросы. Интересно, что при средней степени алкогольной интоксикации на первый план обычно выступают и обостряются особенности характера, присущие этой личности: жизнерадостные, весёлые люди становятся возбужденными, пляшут, поют, громко разговаривают, завязывают новые знакомства. Тихие, скромные, невесёлые люди погружаются в ещё большую грусть, плачут, искренне обвиняют себя в проступках, зачастую сильно преувеличенных. Вспыльчивые, раздражительные, грубые становятся вызывающе бестактными, навязчивыми, требовательными, агрессивными, провоцируют скандалы.
Однако подобное совпадение эмоциональных реакций, вызываемых алкоголем и особенностей характера не обязательно. Бывает, что тихие, скромные люди под влиянием алкоголя становятся агрессивными, грубыми, бесцеремонными, грустные – весёлыми и компанейскими, спокойные – раздражительными, мягкие и добрые – злобными и неустойчивыми.
При алкогольной интоксикации средней степени обычно снижается критика к своему поведению, хотя вначале, в общем, сохраняется понимание того, что происходит вокруг. Нередко опьяневший ведет себя непристойно: не соблюдает приличий, теряет стыд, становится бестактным, грубо и цинично шутит.
Из-за недостаточной критики к себе и неправильной оценки окружающей ситуации при средней степени алкогольной интоксикации человек может совершать антиобщественные поступки, а в ответ на замечания вступать в драку.
При нарастании опьянения речь становится маловразумительной – нечёткой и бессмысленной. Повторяются одни и те же слова и фразы, теряется способность к пониманию чужой речи, нарушается разумное мышление, ослабевают внимание и память. Опьяневшие принимают за людей различные предметы, ведут с ними или сами с собой «проникновенные» и бессмысленные разговоры.
Будучи не в состоянии правильно понять и оценить происходящие вокруг действия и разговоры, пьяные нередко извращают их смысл, относят их на свой счет, видят в них оскорбление и угрозу. Результатом такого неправильного понимания ситуации могут быть внезапные поступки в отношений окружающих лиц или же нанесение увечий и повреждений себе. В состоянии алкогольной интоксикации человек может прыгнуть в окно, думая, что это дверь, оказаться в реке, которую он принял за дорогу.
Постепенно на смену психическому, возбуждению приходят угнетение, сонливость, сознание затуманивается. В этом состоянии опьяневший не может не только дойти до дома, но и обеспечить свою безопасность на улице. Он ложится на проезжей части, в снег, грязь; при этом он легко может переохладиться, попасть в транспортное происшествие, упасть с высоты и т.п.
Острая алкогольная интоксикация наряду с психическими нарушениями вызывает изменения вегетативной нервной системы и двигательной сферы. Из-за расширения мелких подкожных сосудов кожа становится горячей, лицо краснеет, появляется ощущение тепла во всём теле. Нарушается произношение слов; длинные и трудные слова опьяневший произносит почти по слогам, с ошибками. Меняется почерк. Своеобразна походка опьяневшего человека: движения неуверенны, плохо координированы, наблюдается пошатывание, как при хождении по неустойчивой поверхности.
Важное клиническое значение имеет то обстоятельство, что при алкогольной интоксикации снижается болевая чувствительность. Частично по этой причине у опьяневшего нет соответствующей реакции на сильные удары, вызывающие повреждения (ушибы и разрывы) внутренних органов, ранения, ожоги. Запоздалые диагностика и лечение могут в этих случаях заметно отягощать течение заболеваний. Помимо нарушения болевой чувствительности, алкоголь может вызывать шум в ушах, ухудшение остроты зрения, двоение в глазах.
Зрачки при алкогольной интоксикации средней степени несколько сужены, частота сердечных сокращений и дыхания увеличена. Иногда наблюдается рвота.
Прогноз при алкогольной интоксикации лёгкой и средней степени благоприятный, однако известны случаи смерти из-за асфиксии вследствие попадания, рвотных масс, в дыхательные пути (аспирация), а также сердечных нарушений.
При постепенном выходе из интоксикации обычно отмечаются слабость, головная боль, снижение умственной и физической работоспособности, нередко потеря аппетита вплоть до отвращения к пище, жажда, ощущение боли и дискомфорта в области сердца и желудка.
Особенно тяжело протекает алкогольная интоксикация при охлаждении. Алкоголь нарушает терморегуляцию и заметно снижает приспособляемость организма к низким температурам. При алкогольной интоксикации средней степени, сочетающейся с охлаждением, наблюдаются замедление частоты пульса до 30–50 в минуту, урежение дыхания до 8–10 в минуту, резкая сонливость, недержание мочи и кала, тонические судороги, нарушения сознания и коматозное состояние. При приеме больших доз алкоголя может развиться тяжёлая степень острой алкогольной интоксикации в виде алкогольной комы, особенно у непривычных к нему лиц.
Коматозному, бессознательному состоянию может предшествовать психическое и двигательное возбуждение. Во время комы вначале отмечается покраснение лица с багровым оттенком (в дальнейшем гиперемия может смениться бледностью и цианозом). Конъюнктивы гиперемированы. Кожа холодная, влажная, липкая. Температура тела пониженная, особенно в тех случаях, когда алкогольная интоксикация сочетается с охлаждением. Нередко наблюдаются повторная рвота, недержание кала и мочи. Зрачки обычно сужены, но при нарушениях дыхания они расширяются. Реакция зрачков на свет и роговичный рефлекс (мигание при дотрагивании до роговицы) отсутствуют. Отмечается горизонтальный нистагм (маятникообразные движения глазных яблок). Сухожильные и кожные рефлексы очень вялые, а при глубокой коме вовсе не вызываются. Болевая чувствительность отсутствует. Могут наблюдаться сосательный и хватательный патологические рефлексы (при быстром проведении ложечкой по губам и ладонной поверхности кисти).
При раздражении мозговых оболочек возникают менингеальные симптомы – ригидность затылочных мышц, симптом Кернига. Кома сопровождается понижением тонуса скелетных мышц или атонией. Иногда возникают судороги, эпилептиформные припадки, возможна аспирация рвотных масс с развитием спазма голосовой щели (ларингоспазм).
Сердечная деятельность при алкогольной коме ослаблена. Пульс учащенный, слабого наполнения. Артериальное давление снижено. Дыхание поверхностное, замедленное, с большими паузами, иногда с клокотанием в трахее и выраженной синюшностью лица. В выдыхаемом воздухе ощущается запах алкоголя. Появление дыхания типа Чейна-Стокса является прогностически неблагоприятным признаком. Смерть наступает при явлениях остановки дыхания и падения сердечно-сосудистой деятельности.
Дифференциальная диагностика при алкогольной интоксикации лёгкой и средней степени обычно сложностей не представляет. Однако следует иметь в виду возможность сходной клинической симптоматики после приема наркотиков и других наркотических средств. В этих случаях могут наблюдаться возбуждение или сонливость, блеск глаз, нарушения речи и т.д. Клиническая картина опьянения возникает также после приема суррогатов алкоголя (денатурат, гидролизный и сульфитный спирт, клей БФ, одеколон и лосьон, политуры, ацетон). Отравление в этих случаях протекает значительно тяжелее, в частности из-за наличия в этих веществах токсических примесей (метиловый спирт, альдегид, эфирные масла, клей и смола, бутиловый и амиловый спирт, анилиновые красители и пр.). При приеме метилового спирта опьянение выражено слабо, а на первый план выступают боли в ногах, голове, жажда, нарушения зрения. Ацетон прижигающе действует на слизистые оболочки.
Следует иметь в виду, что состояние, отдаленно напоминающее опьянение, может наблюдаться после травмы головы, мозгового инсульта. Тщательно собранный анамнез и внимательный осмотр больного помогают установить правильный диагноз.
Дифференциальная диагностика коматозных состояний трудна почти во всех случаях. Алкогольная кома не является исключением. Необходимо получить от родственников или лиц, сопровождающих больного, находящегося в коматозном состоянии, максимально подробные сведения: не злоупотребляет ли он алкоголем и не принимал ли его до наступления комы, не отмечалось ли пристрастия к наркотикам; не страдает ли сахарным диабетом, гипертонической болезнью, заболеванием почек; не наблюдалось ли в прошлом нарушения мозгового кровообращения; не было ли у больного травмы головы перед потерей сознания. При объективном исследовании имеет значение запах, исходящий от больного: запах ацетона дает основание подумать о диабетической коме, запах мочи – об уремической. Что касается запаха алкоголя, то он еще не исключает возможности инсульта или травмы головного мозга, развившихся на фоне опьянения, а также комы вследствие отравления метиловым спиртом. Метанол в отличие от этанола вызывает резкую сухость кожи и слизистых оболочек, повышенный тонус затылочных мышц и мышц конечностей.
Уремическая кома развивается медленнее, чем алкогольная. Даже при острой уремии вследствие отравлений солями тяжёлых металлов, кислотами, сульфаниламидными препаратами клиническая картина усложняется и приводит к коме в течение нескольких дней. Хроническая почечная недостаточность переходит в кому постепенно. Печёночная кома развивается при острой токсической дистрофии печени или вследствие цирротического процесса. При этом наблюдается нарушение функции печени и, в частности, пигментного обмена с появлением желтухи. При диабетической коме отмечаются запах ацетона изо рта, сухость кожи и слизистых оболочек, мышечная гипотония, «мягкие» глазные яблоки, падение артериального давления, шумное редкое дыхание (типа Куссмауля). В моче определяется ацетон. При гипогликемической коме кожа влажная, дыхание нормальное, однако в