Асептика в аптечному виробництві
Зміст
Вступ. 2
1. Асептика. 7
2. Приміщення для виробництва стерильних лікарських засобів. 9
3. Стерильність лікарських форм.. 14
4. Апірогенність лікарських форм. Відсутність домішків. Стабільність та ізотонічність 37
5. Практична частина. 45
Список використаної літератури. 48
Вступ
Хірургія протягом століть була не популярною. Через високу післяопераційну смертність її називали хірургічною інквізицією. Скальпель порівнювали з гільйотиною. Сімпсон (англ. акушер) казав: "Той, хто погоджується на операцію більше ризикує вмерти, ніж солдати в битві під Ватерлоо".
Усе змінилося із введенням антисептики в 1867 році Дж. Лістером. Система антисептичного лікування ран завойовувала клініку за клінікою, державу за державою. Але ще багато основ залишилося для скептиків. Навіть 7 років потому в 1874 р в еру антисептики вчитель Лістера Дж. Еріксен заявив: порожнина черепа, грудна і черевна порожнини для хірургії завжди залишаться недоступними.
Дійсно, накопичений досвід свідчив, що поряд із позитивними методами антисептика має і негативні сторони Так, нерідко спостерігався некроз тканин, особливо клітковини, у рані; досить часто зустрічалися дерматит, кон¢юктивіт. У хмарі карболової кислоти важко було дихати, бували отруєння.
На справді були праві ті, хто говорив: "Хірурги ціляться в мікробів, але попадають у живі тканини організму й убивають його клітини".
Заради справедливості треба сказати, що ці негативні сторони не методу антисептики, а антисептичного розчину карболової кислоти. Сам Лістер у 1871 р переконався, що карболка для організму не байдужа. Тому для удосконалення методу розчин карболки заміняли розчином сулеми 1: 5000 (у Німеччині і називали метод сулемової антисептики), у Росії застосовували йодоформ (М.В. Скліфосовський), деякі шари пов'язки заміняли саліциловою ватою (С.П. Коломнін), використовували саліцилову кислоту 1: 300. Але і ці антисептики не виправдали себе.
У 1880 р Брунс зі спостережень прийшов до висновку: основну небезпеку представляє контактна інфекція, а не мікроби повітря. Так вважав Лістер. Тому Брунс запропонує відмовитися від спрея.
Антисептичний метод Лістера панував у хірургії 15 років. У 80-х роках ХІХ сторіччя підготовлена наукова база і фундамент для нового етапу хірургії - асептики. Так, Луї Пастер на засіданні Паризької академії, звертаючись до хірургів, говорив, що інфекцію в рану вносить усе, що з нею стикається - вода, корпія, інструменти. Завдяки геніальним дослідженням Р. Коха (нім. мікробіолога) і Луї Пастера (фр. хіміка) по вирощуванню чистих культур бактерій, розроблені методи знищення мікробів високою температурою (кип'ятінням, водяною парою).
Установлено, що основний шлях інфікування ран контактний. Стали створювати перешкоди для інфекції. Головний принцип - усе, що стикається з раною, треба очистити від інфекції, це і буде стерильним.
У 1878 р Е. Бухнер запропонував стерилізувати хірургічний інструментарій кип'ятінням.
У 1882 р Ф. Тренделенбург у м. Бонні сконструював апарат для стерилізації матеріалу й інструментів водяною парою.
У 80-х роках (1886-1888) у Москві, Петербурзі, інших містах реконструйовані хірургічні клініки у відповідності до вимог часу (Суботін, Скліфосовський, Дияконов і ін).
Ернст Бергман у Берліні модернізував клініку. Він зі своїм співробітником К. Шимельбушем сконструювали стерилізатори для кип'ятіння інструментів, удосконалили автоклав, металеві барабани "бікси" для стерилізації операційної білизни, перев'язного матеріалу.
Нові вимоги перетворили операційну: фраки були замінені на білі халати, що прали й автоклавували. До речі, білий халат як спецодяг у хірургічних відділеннях, а потім, у цілому, у всіх медичних установах, вперше у світі з'явився у Росії. Це запропонував у 1872 р у Петербурзі професор Л.Л. Лєвшин на засіданні суспільства російських лікарів. Лише пізніше дану пропозицію впровадив у Відні Т. Більрот. Також у Росії вперше у світі в 1879 р почали виготовляти металевий інструментарій без дерев'яних ручок, то є придатним для кип'ятіння ("асептичні" інструменти).
Отже, з раною стикався вже тільки стерильний матеріал і інструменти.
Залишалися не стерильними руки хірурга. У 1885 р Кюмель першим підняв питання про знезаражування рук хірургів дезінфікуючими розчинами. У 1888 р Фюрбрингер запропонував свій спосіб обробки рук. Але незабаром виявилося, що знищити мікроби у всіх порах рук не вдається. Почалися пошуки інших можливостей.
У 1886 р Бладгуд увів гумові рукавички для захисту рук від інфекції.
У 1890 р Холстед у Нью-Йорку, а в Європі в 1892 р Цеге-Мантейфель почали застосовувати гумові рукавички для захисту ран від рук хірургів.
У 1890 р Берлін Х Міжнародний конгрес хірургів. На одному із засідань головував Дж. Лістер. З доповіддю про принципи боротьби з хірургічною інфекцією виступив Е. Бергман (1836-1907), у минулому професор університету в Дерпте, керівник однієї з клінік Берліна. Працюючи в Берліні, Бергман перепланував клініку згідно до вимог часу. Винайшов систему стерилізації усього, що стикається з раною: операційної білизни, інструментарію, дезінфекції рук хірургів і шкіри операційного поля. Основоположником асептики обґрунтовано вважається Бергман. Після доповіді до нього підійшов Лістер, пожав руку і сказав, що радий бути свідком блискучого завоювання в хірургії, що покладе початок нової ери.
Ця система одержали назву асептика (гр. а - без, septicаs - гнійний). У 1890 р асептика одержала офіційне визнання.
Асептика - це система заходів, завдяки якій виключається влучення мікробів у операційну рану. Асептика ґрунтуються на організаційних заходах, фізичних факторах, хімічних засобах, біологічних методах.
З тих пір дотримується основний закон асептики: усе, що стикається з раною - повинно бути стерильним.
Асептика дуже інтенсивно розвивалися і за 10 років витиснула антисептику. Введення асептики в корені перетворило хірургію.
Т. Більрот підсумував: "Нині малодосвідчений хірург, але з чистими руками і чистою совістю може досягти кращих результатів, чим раніше самий знаменитий професор хірургії".
Подією, що затвердила визнання антисептики й асептики, був ХІІ Міжнародний конгрес лікарів у Москві в 1897 р. Найбільше важливою проблемою конгресу було негнильне лікування ран. Було більш 10 тис. делегатів конгресу. лікарі були уражені успіхами лікарської справи в Росії. Саме в ній у 1897 р М.Я. Вен′ямінов вперше у світі було запропонував застосовувати маски під час операції для попередження краплинної інфекції.
Хірурги початку ХХ століття віддавали перевагу асептиці. Так продовжувалося до І Світової війни. На театрі військових дій практично всі хірурги визнали розумним сполучення асептики й антисептики. З цього часу хірургія придбали риси, властиві сучасному її стану.
Установлено, що до середини 60-х років у хірургічних стаціонарах ведуче значення мала стафілококова інфекція. У наш час превалюють грамнегативні мікроби, гриби і віруси.
В фармації та технології ліків застосування асептики також має велике значення. Деякі лікарські форми незалежно від того, піддаються вони подальшій стерилізації чи ні, повинні виготовлятися в асептичних умовах.
Необхідність одержання стерильних і асептично виготовлених лікарських форм викликана особливим способом їх застосування, наприклад, ін'єкції вводяться в організм через порожнисту голку з порушенням цілісності шкірних і слизових покривів. Наявність у них мікроорганізмів може привести до інфікування організму, а отже, до важких наслідків.
До лікарських форм, що повинні виготовлятися в асептичних умовах, відносяться: лікарські форми для ін'єкцій; лікарські форми для лікування очей; лікарські форми з антибіотиками; лікарські форми для дітей.
Усі ці лікарські форми характеризуються тим, що в них не повинно міститися мікроорганізмів та їх спор.
Лікарські форми з антибіотиками вимагають асептичних умов виготовлення, тому що в присутності мікроорганізмів антибіотики втрачають свою активність.
В зв’язку з цим дуже актуальною є технологія виготовлення ліків в асептичних умовах.
1. Асептика
Однією з найважливіших вимог при виготовленні ін'єкційних ліків є дотримання правил асептики.
Асептика - це визначений режим роботи, комплекс організаційних заходів, що дозволяє звести до мінімуму можливість потрапляння мікроорганізмів у лікарську форму, що готується зі стерильних матеріалів.
Сутність асептичного приготування складається в максимальному запобіганні ліків, що готуються, від потрапляння в них мікрофлори. Правила асептики повинні строго виконуватися при готуванні всіх стерильних ліків (ін'єкційних розчинів і очних крапель), у тому числі і тих, що піддаються стерилізації.

Стерилізація ліків, приготовленого без дотримання асептики, не звільняє його від мертвих мікробних тіл і від виділених ними токсинів, які при ін'єкції ліків можуть іноді викликати підвищення температури в хворого й інші побічні явища. Разом з тим одне асептичне приготування ліків без стерилізації не гарантує досягнення повної його стерильності. Тому одним асептичним приготуванням обмежуються тільки в тих випадках, коли ліки для ін'єкції не витримують високої температури, а також при приготуванні очних крапель і примочок, очних мазей, ліків, що містять антибіотики, присипок для ран і деяких інших ліків.
Однак дотримання асептики здобуває особливо важливе значення при виготовленні ліків, що не переносять термічної стерилізації. Такими ліками є, наприклад, розчини з термолабільними речовинами. В однаковій мірі суспензії й емульсії є малостійкими системами, у яких при нагріванні різко підсилюються процеси рекристалізації, флокуляції (суспензії) і коалесценції (емульсії). У цих випадках найсуворіше дотримання асептичних умов - єдиний шлях одержання ліків, по стану дуже близьких до поняття стерильних. По ДФХ це досягається тим, що чи розчинник основу для мазі, інструменти і посуд стерилізують окремо, а термолабільні лікарські речовини асептично зважують і розчиняють у стерильному розчиннику (іноді з додаванням консервантів) чи змішують зі стерильною основою стерильними інструментами і поміщають у стерильний посуд. Нетермолабільні компоненти ліків при цьому також стерилізують.

При асептичному готуванні попередньо всі предмети, що контактують з ліками, що готуються, по можливості стерилізують у загорненому виді. Розчинник, основу для мазі, прилади й інструменти (ваги, шпателі і т.д.), посуд стерилізують окремо. Зважування лікарських речовин, їхнє розчинення в стерильному розчиннику чи змішування зі стерильною основою, перенесення ліків у стерильну тару, а також всі інші операції роблять з дотриманням високої чистоти й умов, що охороняють ліки, що готуються, від потрапляння в них мікрофлори.
Такі ліки виготовляють у спеціальному блоці.
2. Приміщення для виробництва стерильних лікарських засобів
Атмосферні аэрозолі, особливо в промислових центрах і великих містах, являють собою складну, по своєму складу суміш, що постійно змінюється мінерального пилу, промислових димів і туманів, часток органічного і неорганічного походження (вугілля, зола, солі й окисли металів, пилок рослин і т.д.) і мікроорганізмів. Тому забруднення і рухливість повітря в приміщенні відкрита поверхня апаратури і ліків, що готуються, недостатня освітленість приміщення, пил і недотримання працюючими вимог особистої гігієни можуть привести до забруднення ліків, що готуються, і їх зараженню мікроорганізмами.
Фармацевти повинні строго дотримувати правила особистої гігієни. Вони повинні працювати в чистих, стерильних, наглухо закритих халатах із загорненими вище ліктя рукавами і шапочках-ковпаках, перед роботою ретельно вимити милом і щіткою руки, протерти дезинфікуючим розчином і осушити їх стерильним рушником.
Шкіра рук містить дуже багато бактерій, що знаходяться не тільки на її поверхні, але й у численних складках, порах, волосяних мішечках, потових і сальних залозах. Особливо багато мікробів може знаходитися під нігтями. Разом з виділеннями потових і сальних залоз на поверхню шкіри виділяються і бактерії, у результаті чого руки, уже підготовлені для готування ліків для ін'єкцій самоінфікуються. Джерелом інфекції рук під час готування ліків для ін'єкцій може бути також зіткнення з нестерильними предметами.
У медичній практиці прийнято кілька методів обробки рук, заснованих на механічному очищенні шкіри з наступним впливом антисептичними засобами чи дубленням її. Застосування таких дубильних речовин, як розчини таніну, йоду етилового спирту, сприяє ущільненню поверхневих шарів шкіри і закриває наявні на шкірі отвори. У хірургії широко застосовується обробка рук, заснована на використанні дії розчинів аміаку, що розчиняють жири і разом з тим мікроби, що видаляє. Полягає цей метод у наступному: руки миють в теплому 0,5% розчині аміаку два рази по 3 хв, потім висушують стерильною серветкою й обробляють етиловим спиртом протягом 5 хв для дублення шкіри.
Ці методи обробки рук можуть бути застосовані й в аптечних умовах при готуванні стерильних ліків.
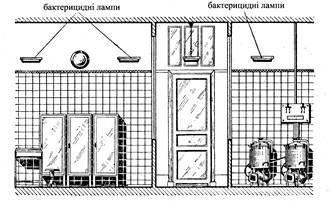
Готування стерильних ліків в аптеках повинне вироблятися в спеціальних приміщеннях для готування ліків в асептичних умовах (стерилізаційних) (рис.1,2)
 |
Рис. 1
Рис. 2
Асептичний блок в аптеках розташовують з урахуванням раціональної організації усього виробничого циклу, але подалі від торгового залу, санітарного вузла і фасувальних, тому що повітря цих приміщень найбільш забруднений.
Асептичні блоки організуються в госпрозрахункових аптеках I-III категорій, центральних районних і міжлікарняних аптеках, а також аптеках лікувально-профілактичних установ на 200 ліжок і більш. Блок повинний складатися з трьох кімнат: асептичної, предасептичної (тамбур) і апаратної. В асептичній роблять безпосереднє готування ліків, в апаратній розміщається тепло - і паровиділяюча апаратура (автоклав, дистиляційні апарати й ін). Асептична й апаратна зв’язані через тамбур, що виконує роль шлюзу, що перешкоджає забрудненню повітря асептичної ззовні. Тамбур використовується для підготовки співробітників до роботи. У ньому обробляють руки, надягають стерильний одяг і респіратор. У перегородці, що відокремлює асептичну від апаратної й асептичну від суміжного з нею приміщення (асистентська), необхідно передбачити вікна-шлюзи, обладнані ультрафіолетовими завісами для передачі приготовлених ліків і необхідних матеріалів.
Якщо устаткування, розміщене в асептичної, займає площа близько 5 м2, то при коефіцієнті 1: 4 площа асептичної повинна складати 20 м2. Площу апаратної можна розрахувати, виходячи з площі, зайнятої устаткуванням (3 м2 * 4 = 12 м2). Площа предасептичної, використовуваної лише періодично, може складати 4 - 5 м2. В асептичній кімнаті, повинне бути достатнє природне освітлення, а також повинна бути обладнана схована електрична проводка. Система притоково-витяжної вентиляції повинна передбачати очищення повітря від пилу і мікроорганізмів шляхом фільтрування його через масляний сітчастий фільтр, що затримує пилові частки, а потім через бактеріологічний фільтр, що затримує аерозолі і мікроорганізми.
Штукатурні карнизи повинні бути найпростішого профілю, що не допускає скупчення пилу. Підлога кімнати варто покрити лінолеумом чи викласти плиткою, а стіни, стеля і меблі пофарбувати білою олійною фарбою. Столи повинні бути покриті пластиком.
У тамбурі апаратної необхідно змонтувати умивальники, що мають підводку холодної і гарячої води. Бажано, щоб конструкція водопровідних кранів дозволяла відкривати і закривати їх без дотику вимитих рук. Крім того, в апаратній повинні бути влаштовані крани для харчування дистиляційного апарата і водоструминного насоса. Необхідно передбачити вбудовані шафи: у тамбурі - для збереження спецодягу, у стерилізаційній - для збереження інвентарю.
Для зручності стерилізації настільні ваги повинні бути з нержавіючої сталі, а ручні ваги повинні мати порцелянові чашечки, підвішені на металевих ланцюжках. Стерильний посуд і прилади варто зберігати під скляними ковпаками.
В асептичному блоці необхідно постійно підтримувати бездоганну чистоту: підлога, стіни й устаткування щодня мити теплою водою з милом. За 1,5-2 години до початку роботи повинні включатися стельові (ПВО) і настінні (НБО) бактерицидні лампи.
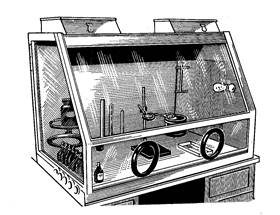
В аптеках приготування стерильних ліків і ліків, що готуються асептично, роблять також у настільних боксах (рис.3).
Рис. 3
Настільні бокси бувають двох типів. Настільний бокс першого типу складається з двухтумбового столу з розташованим на всій його поверхні заскленим футляром із плоским скляним верхом. З лицьової сторони футляр має подвійні розсувні дверцята й усередині - скляні палички на кронштейнах.
Настільний бокс другого типу звичайно являє собою засклений футляр, у якого з однієї сторони є дверцята й у нижній частині отвору для рук.
У стерилізаційному блоці, кімнаті для асептичного готування ліків і боксах установлюють бактерицидні лампи для знезаражування повітря.
У цих приміщеннях необхідно постійно підтримувати бездоганну чистоту. Перед роботою їх варто мити теплою водою з милом і дезінфікувати.
Усі медикаменти треба зберігати в добре закритій тарі, у скляних шафках, що закриваються, чи під скляним ковпаком. Штангласи повинні бути з притертими пробками, захищеними від пилу спеціальними скляними ковпачками. До заповнення препаратами їх варто піддавати стерилізації. Апаратура і прилади також повинні бути захищені від пилу. При готуванні стерильних ліків варто прагнути, щоб усі прилади й апарати якнайменше стикалися з повітрям (накривати скляними ковпаками). Варто уникати зайвого ходіння по кімнаті, що викликає рухливість повітря, і зайвої затримки в роботі над ліками. Необхідні для роботи матеріали варто брати стерильним пінцетом.
До лікарських форм приготовлених у стерильних умовах пред'являються наступні вимоги: відсутність механічних домішок, стерильність, стійкість, апірогенність, а до окремих ін'єкційних розчинів - ізотонічність, що вказується у відповідних статтях чи рецептах.
3. Стерильність лікарських форм
Стерилізація (чи знепліднення) - це процес повного знищення мікроорганізмів та їх спор в лікарських речовинах, лікарських формах, на посуді, допоміжних матеріалах, інструментах і апаратах.
Термін "стерилізація" походить від латинського зіегіііз, що означає безплідний. Стерильність досягається дотриманням асептики і застосуванням методів стерилізації відповідно до вимог ДФ XI - стаття "Стерилізація".
При виборі методу і тривалості стерилізації необхідно враховувати властивості, об'єм чи масу матеріалів, що підлягають стерилізації.
Методи стерилізації можна розділити на: фізичні, механічні, хімічні.
Фізичні методи стерилізації. До них відносяться: термічна чи теплова стерилізація, стерилізація ультрафіолетовими променями, радіаційна стерилізація, стерилізація струмами високої частоти.
З перерахованих методів в умовах аптек застосовуються термічна стерилізація, а також стерилізація ультрафіолетовими променями. Інші методи стерилізації в умовах аптек поки що застосування не знайшли.
Термічна стерилізація. При цьому методі стерилізації відбувається загибель мікроорганізмів під впливом високої температури за рахунок коагуляції білків і руйнування ферментів мікроорганізмів. Найширше в аптечній практиці застосовується стерилізація сухим жаром і парою.
Стерилізація сухим жаром здійснюється сухим гарячим повітрям у повітряних стерилізаторах при температурі 180-200 °С. Ефективність стерилізації залежить від температури і часу. Рівномірність прогріву об'єктів обумовлюється ступенем їх теплопровідності і правильністю розташування всередині стерилізаційної камери для забезпечення вільної циркуляції гарячого повітря. Об'єкти, що стерилізуються, повинні бути розфасовані у відповідну тару, щільно закупорені і вільно розміщені в сушильних шафах, щоб забезпечити швидке і рівномірне проникнення до них гарячого повітря. Завантаження повинне проводитися в не нагріті сушильні шафи або коли температура всередині шафи не перевищує 60 °С. Оскільки гаряче повітря має невисоку теплопровідність, прогрівання завантажених об'єктів відбувається досить повільно. Час, рекомендований для стерилізації, повинен відраховуватися з моменту нагрівання повітря в сушильній шафі до температури 180-200 °С.
Повітряний метод використовується для стерилізації термостійких порошкоподібних лікарських речовин (натрію хлорид, цинку оксид, тальк, біла глина та ін). Порошки масою понад 200 г стерилізують при 180 °С протягом 60 хвилин чи при 200 °С - 30 хвилин. При цьому товщина шару порошку повинна бути не більше 6-7 см. Час стерилізаційної витримки порошків масою менше 200 г відповідно зменшують до 30-40 хвилин при 180 °С і до 10-20 хвилин-при 200 °С.
Мінеральні і рослинні олії, жири, ланолін безводний, вазелін, віск стерилізують гарячим повітрям при 180 °С протягом 30-40 хвилин чи при 200 °С - 15-20 хвилин з урахуванням кількості речовини.
Вироби зі скла, металу, силіконової гуми, порцеляни, установки для стерилізуючого фільтрування з фільтрами і приймачі фільтрату стерилізують при 180 °С протягом 60 хвилин.
Дрібні скляні і металеві предмети (лійки, піпетки та ін) поміщають у сушильні шафи в спеціальних біксах.
Для збереження стерильності посуду, якщо він не використовується відразу ж після стерилізації, його перед стерилізацією щільно закривають скляними чи ватними пробками, обгорненими в марлю. Як виняток, простерилізований посуд можна закривати пробками в асептичних умовах відразу ж після стерилізації, поки флакони і колби гарячі.
Розчини лікарських речовин не можна стерилізувати в сушильних шафах, тому що через погану теплопровідність повітря, що має температуру 100-120 °С, не забезпечує швидке нагрівання розчинів до температури стерилізації. Так, наприклад, розчин натрію хлориду (об'єм 200 мл), поміщений у сушильну шафу з температурою 120 °С, через годину прогрівається усього лише до 60 °С. Гаряче повітря більш високої температури може викликати розкладання лікарських речовин і розрив склянок внаслідок різниці тисків всередині і ззовні флаконів.
Для стерилізації сухим гарячим повітрям в аптеках доцільно використовувати шафи сушильно-стерилізаційні марки ШСС-250П, стерилізатор сухожаровий СС-200, а також повітряні стерилізатори з невеликим обсягом стерилізаційної камери марки ВП-10, ГП-20 і ГП-40. У великих лікарняних аптеках є сушильно-стерилізаційні шафи ШСС-500П і ШСС-1000П.
Стерилізація парою основана на поєднанні високої температури і вологи. Коагуляція білкових речовин в цих умовах починається при температурі 56 °С. У фармацевтичній практиці застосовують кілька методів стерилізації парою, з яких найбільш надійний, швидкий і економічний - стерилізація насиченою водяною парою під тиском 0,11 мПа(1,1 кгс / см2) і температурі 120 °С; 0,20 мПа (2 кгс / см2) і температурі 132 °С. У цих умовах гинуть не тільки вегетативні, але і спорові форми мікроорганізмів.
Паровий метод стерилізації при 120 °С рекомендується для води і водяних розчинів лікарських речовин. Час стерилізаційної витримки не більше 30 хвилин залежно від фізико-хімічних властивостей препарату й об'єму розчину. Розчини об'ємом до 100 мл стерилізують протягом 8 хвилин, об'ємом 101-500 мл - 8-12 хвилин і об'ємом від 501 до 1000 мл - 12-15 хвилин.
Стерилізація води і водних розчинів проводиться в герметично закупорених і попередньо простерилізованих флаконах чи ампулах. Жири й олії в герметично закупорених посудинах стерилізують при 120 °С протягом 2 годин. Цим методом стерилізують також вироби зі скла, порцеляни (фарфору), металу, гуми, перев'язувальні і допоміжні матеріали (вату, марлю, бинти, халати, фільтрувальний папір, гумові пробки, пергамент та ін). Час стерилізаційної витримки 45 хвилин.
Установки для стерилізуючого фільтрування з фільтрами стерилізують 15 хвилин (для фільтрів діаметром 13 і 25 мм), З0 хвилин (для фільтрів діаметром 47, 50, 90 і 142 мм) і 45 хвилин (для фільтрів діаметром 293 мм).
Для стерилізації хірургічних інструментів, перев'язувальних матеріалів, білизни і спецодягу також може бути рекомендований метод стерилізації парою при 132 °С протягом 20 хвилин. Стерилізація зазначених об'єктів повинна проводитися в стерилізаційних коробках чи двошаровій м'якій упаковці з бязі або в пергаментному папері.
Стерилізацію парою під тиском проводять у парових стерилізаторах (автоклавах) різної конструкції. Найзручніші такі парові стерилізатори, у яких автоматично підтримуються задані тиск і температура, а також передбачена можливість просушувати допоміжний матеріал (вату, фільтрувальний папір, марлю та ін) після стерилізації.
Зараз одержали поширення стерилізатори типу ВК-15, ВК-30 (мал.137), ГП-280 та ін. У практиці лікарняних аптек можуть бути використані також стерилізатори типу ГП-400, ГПД-280 і ГПС-500, за будовою і принципом дії аналогічні стерилізатору ГП-280.
Вертикальні парові стерилізатори ВК-30 і ВК-75 відрізняються ємністю стерилізаційної камери. Складаються вони з корпуса зі стерилізаційною і водопаровою камерами, кришки, кожуха, електронагрівальних елементів, електрощита, електроконтактного манометра, мановакуумметра, ежектора, запобіжного клапана, водовказівної колонки і трубопроводу з вентилями. Стерилізаційна і водопарова камери об'єднані в єдину зварну конструкцію, але роз'єднані функціонально, завдяки чому можна перекривати надходження пари в стерилізаційну камеру під час завантаження, ежекції і розвантаження автоклава, а також автоматично підтримувати робочий тиск у водопаровій камері для проведення наступної стерилізації. Обидві камери виконані з нержавіючої сталі. Максимальний тиск пари в стерилізаційній камері 0,25 мПа. Обидва стерилізатори працюють від мережі трифазного змінного струму напругою 220/380 В. Парові стерилізатори ВКО-50 і ВКО-75 відрізняються розмірами стерилізаційної камери, робочий тиск у якій не повинен перевищувати 0,2 мПа. Стерилізацію можна проводити як під тиском, так і текучою парою. Паровий стерилізатор ВКО-16 переносного типу призначений для стерилізації текучою парою. Горизонтальний паровий стерилізатор ГК-100 розрахований на роботу при максимальному тиску пари 0,2 мПа. Основні частини його - стерилізаційна і водопарова камери, пароутворювач з електронагрівальними елементами, кришка, кожух і електрощит. Всередині водопарової камери розташована стерилізаційна. Пара з пароутворювача надходить у парову камеру, а потім у стерилізаційну. Конденсат, що утворюється в процесі роботи, стікає в пароутворювач, оснащений запобіжним клапаном, манометром і водовказівною колонкою з лійкою для заливання води. Заповнення пароутворювача водою може здійснюватися як вручну через лійку, так і від водопровідної магістралі через спеціальний патрубок, оснащений вентилем. Працює стерилізатор від мережі трифазного перемінного струму напругою 220/380 В.
Паровий стерилізатор ГП-280 працює в автоматичному циклі і має чотири режими стерилізації, що відрізняються різною тривалістю (від 20 до 30 хвилин) і тиском пари в стерилізаційній камері (від 0,1 до 0,2 мПа). Стерилізатор складається зі стерилізаційної камери з дверцятами, парогенератора, електронасоса і електрощита. Дверцята камери оснащені центральним затвором і мають блокування мембранного типу, що запобігає можливості її відкривання при надлишковому тиску пари всередині камери. На панелі керування стерилізатора є манометр, вакуумметр, водомірне скло і кнопки керування. Парогенератор виконаний у вигляді казана з теплоізолюючим кожухом, оснащеного запобіжним клапаном, термістором, манометром, датчиком рівня і водовказівною колонкою.
Паровий стерилізатор ГПД-280, на відміну від стерилізатора ГП-280, оснащений двома дверцятами з централізованими затворами і блокуванням. Вбудовується в проріз стіни, яка розділяє асептичний блок і стерилізаційну кімнату. Паровий стерилізатор ГПС-500 живиться від централізованого джерела пари (котельні).
Підготовка апаратів до стерилізації повинна починатися з наповнення водою водопарової камери через лійку водовказівної колонки до верхньої відмітки. При цьому повинні бути відкриті кран, вентиль і кришка стерилізатора. Після завантаження стерилізаційної камери кришку стерилізатора закривають, щільно привернувши її болтами. Вентиль і кран повинні бути закриті. Потім у манометрі встановлюють межі автоматичної підтримки тиску і включають апарат у мережу.
Перед початком стерилізації зі стерилізатора необхідно повністю видалити повітря. Для цього стерилізатор спочатку нагрівають з відкритим краном. Через 10-15 хвилин після того, як пара піде сильним струменем, кран закривають. Для перевірки відсутності повітря в стерилізаторі слід помістити трубку від випускного крана в пробірку з водою, перекинуту в посудину, наповнену водою. При виході зі стерилізатора пари без домішки повітря вода з пробірки витіснятися не буде. Видалення повітря зі стерилізатора вкрай необхідне, тому що повітря, яке залишилось у ньому, різко знижує коефіцієнт теплопередачі пари (теплопровідність пари, що містить 5% повітря, зменшується на 50%), внаслідок чого неможливо забезпечити рівномірний прогрів матеріалів, що стерилізуються, і надійність стерилізації. Установлено, що спори сибірської виразки при стерилізації гинуть у різний час залежно від кількості повітря, що знаходиться в парі. Якщо пара містить 8% повітря, при тиску 0,1 мПа спори гинуть протягом 3 хвилин, при наявності 20% - за 10 хвилин, а при вмісті 37% повітря спори гинуть через ЗО хвилин.
При нагріванні стерилізатора паралельно росту тиску підвищується температура в стерилізаційній камері. Залежність між температурою і тиском повітря виражається в такий спосіб: 0,05 мПа - 110,0 °С, 0,1 мПа - 119,6 °С, 0,15 мПа - 126,8 °С, 0,2 мПа - 132,9 °С.
Час стерилізації повинен відраховуватися з моменту встановлення заданого тиску, що підтримується при стерилізації автоматично. Після закінчення часу стерилізації відкривають вентиль, що з'єднує стерилізаційну камеру з атмосферою, випускають через нього пару і конденсат і після того, як стрілка манометра стане на "0", відкривають кришку і розвантажують стерилізаційну камеру.
В останні роки створені нові парові стерилізатори спеціально для розчинів із примусовим охолодженням об'єктів, що стерилізуються: ГП-400 та ін.
Стерилізаційна камера стерилізатора ГП-400 має парову сорочку й оснащена дверима ковзного типу, а завантажувально-розвантажувальний пристрій виконаний у вигляді візка з рухливо розміщеною кареткою, на якій установлюють касети з герметично закупореними посудинами для крові. Після завантаження флаконів двері стерилізаційної камери герметично закриваються і натисканням кнопок "мережа" і "пуск" послідовно включаються в роботу автономна система паропостачання, система підготовки повітря і здійснюється процес стерилізації.
Нові стерилізатори, призначені спеціально для стерилізації розчинів у герметично закупореній тарі, дозволяють різко скоротити необхідний для цього час за рахунок примусового охолодження.
Другою важливою перевагою новостворених стерилізаторів є те, що наприкінці процесу стерилізації температура рідини у флаконах не перевищує 60-70 °С. Це виключає бій флаконів у стадії розвантаження стерилізатора і гарантує безпеку для обслуговуючого персоналу. Крім того, примусове охолодження вкорочує час впливу підвищеної температури на лікарську речовину, у результаті чого хімічна стійкість ліків у розчинах підвищується. Оскільки стерилізатори - це апарати, що працюють під тиском, за їх справністю стежить інспекція котлонагляду. Особи, що працюють зі стерилізатором, повинні добре знати його влаштування і строго дотримувати правил техніки безпеки. Обслуговування стерилізаторів дозволяється тільки особам, що досягай 18-літнього віку, які закінчили курси з обслуговування автоклавів, пройшли попередній медичний огляд та інструктаж з безпечного обслуговування стерилізаторів.
Стерилізація текучою парою здійснюється насиченою водяною парою температури 100 °С. Стерилізація текучою парою проводиться в стерилізаторах, що представляють собою металеві посудини циліндричної форми, які закриваються кришкою з двома отворами - для термометра і виходу пари. На дно посудини наливається вода, поверх якої знаходиться металева підставка з отворами. Іноді апарат оснащується подвійними стінками, і пара, виходячи з парової камери, направляється в проміжок між ними. Така конструкція забезпечує підтримання сталої температури при стерилізації. В аптечній практиці знаходять застосування стерилізатори С-60 (мал.139), ВКО-16, ВК-75.
Нагрівання текучою парою (по ДФ X) роблять протягом 30-60 хвилин. Тривалість стерилізації залежить від фізико-хімічних властивостей лікарських речовин і об'єму розчину. Установлено, що при нагріванні стерилізатора температура розчину у флаконах відстає від температури парової камери. Для невеликих об'ємів відставання невелике (2-3 хвилини), а для об'ємів більше 500 мл - воно значне. Тому при стерилізації розчинів понад 100 мл збільшується тривалість стерилізації:
ДО 100 МЛ - 30 ХВИЛИН;
від 101 до 500 мл-45 хвилин;
від 501 до 1000 мл-60 хвилин.
Стерилізація розчинів об'ємом більше 1 л забороняється.
Тиндалізація - дробова стерилізація, що полягає в нагріванні при температурі 60-65 °С по 1 годині протягом 5 днів або при температурі 70-80 °С протягом 3 днів. Рідину, що стерилізується, зберігають у проміжках між нагріваннями при температурі 25-37 °С. Цей метод стерилізації використовують для лікарських речовин та їх розчинів, що не витримують нагрівання при 100 °С. При цьому в ході стерилізації гинуть не тільки мікроорганізми, але і їх спори, що проростають в інтервалах між нагріваннями. Метод тиндалізації в аптечній практиці використовується рідко. Частіше його застосовують в заводських умовах при виготовленні ампулованих розчинів. Тиндалізація за ефективністю не поступається автоклавуванню, але триває довше.
Пастеризація - однократне нагрівання розчину при температурі 80 °С протягом 30 З хвилин. Вона дає можливість знищити вегетативні форми мікроорганізмів, але не спори. Спосіб недостатньо надійний. ДФ X дозволяє користуватися цим методом при виготовленні розчинів термолабільних речовин з додаванням антисептиків (0,5% чи фенолу 0,3% трикрезолу). У присутності антисептика знижується вірулентність і життєздатність мікробів, припиняється ріст і розмноження мікробних клітин. Спори мікробів не знищуються, але в присутності антисептиків не проростають. Дія антисептиків значно підсилюється при підвищенні температури розчину.
Пастеризація і тиндалізація допускаються тільки у виняткових випадках відповідно до вказівки власних фармакопейних статей.
Контроль ефективності термічних методів стерилізації здійснюється за допомогою контрольно-вимірювальних приладів, хімічних і біологічних тестів.
Бактеріологічні методи - найбільш точні і здійснюються за допомогою біотесту стерилізації. Біотест стерилізації - об'єкт із установленого матеріалу, засіяний тест-мікро-організмами, призначений для контролю ефективності стерилізації. Як біотест можуть бути використані тест-мікроорганізми: чисті культури спороутворюючих мікроорганізмів різних типів, нанесені на матеріал, що стерилізується.
Хімічний тест стерилізації оснований на властивості ряду речовин змінювати свій фізичний стан чи колір під впливом визначеної температури.
Зазвичай користуються наступними речовинами: сірка (температура плавлення 111-120 °С), антипірин