Холестериновая угроза. Миф или реальность?
С.Ю. Афонькин
Ишемия и атеросклероз
В подавляющем большинстве случаев недостаток кровоснабжения различных органов является следствием ишемической болезни, которая в мире держит печальное лидерство среди причин, вызывающих смерть человека. Термин «ишемия» происходит от греческих слов ischo – «задерживаю» и haima – «кровь». Развитие этого заболевания обычно происходит следующим образом.
На внутренней поверхности кровеносных сосудов начинает откладываться жироподобное вещество холестерин. К холестерину присоединяются ионы кальция и некоторые находящиеся в плазме крови белки, в частности фибриноген и фибрин. Так образуется нечто вроде запруды – так называемая атероматозная бляшка. Артерии и вены людей, погибших от атеросклероза, буквально хрустят под хирургическими ножницами при вскрытиях, настолько их стенки пропитаны солями кальция. В норме же кровеносные сосуды должны быть гибкими и гладкими изнутри.
Порой атероматозных бляшек становится так много, что они буквально закупоривают сосуд. Клетки близлежащей области начинают «задыхаться» от недостатка питания и кислорода. Если это клетки сердца, то они подают сигналы тревоги – у человека возникают приступы внезапной боли в груди. Начинается стенокардия, которую в народе окрестили грудной жабой. Полная закупорка сосуда вызывает инфаркт.
Атеросклероз является причиной самых разных тяжелых заболеваний. Кроме ишемической болезни сердца он вызывает аневризму аорты и поражения сосудов мозга, которые ведут к ишемическому инсульту. В результате атеросклероза происходят нарушения периферического кровообращения, тяжелым следствием которого является гангрена конечностей. Атеросклероз – вовсе не болезнь конца XX и начала XXI вв. Во всех случаях, когда врачи в прошлом констатировали смерть людей от апоплексического удара или от «разрыва сердца», речь, в общем, шла о последствиях ишемической болезни, только раньше такой термин просто не употреблялся.
Первопричиной повреждений кровеносных сосудов является пресловутый холестерин. Пресловутый, потому что упоминание о нем можно обнаружить на упаковках многих пищевых продуктов – обычно пишут, что в продукте холестерина мало или вообще нет. Реклама и пропаганда медицинских знаний привели к тому, что люди, заботящиеся о своем здоровье, стараются придерживаться диеты с минимальным количеством этого природного жира.
Связь холестерина с атеросклерозом, казалось бы, удалось подтвердить ученым. В первой половине XX в. русский исследователь Н.Н. Аничков искусственно вводил кроликам холестерин, после чего у них развивались тяжелые формы атеросклероза. Позже японские ученые вывели даже специальную породу кроликов с генетическими нарушениями, у которых атеросклероз развивался наиболее быстро. Эти эксперименты в свое время широко дискутировались в прессе, породив теорию «холестериновой болезни», которая возникает от избытка жирной пищи и неизбежно приводит к поражению кровеносных сосудов.
Между тем, это очередной и, к сожалению, весьма распространенный современный миф. Ситуация, как всегда, сложнее, чем представляется на первый взгляд.
Совершенно необходимый холестерин
Формально, с химической точки зрения, холестерин является ненасыщенным спиртом, поэтому правильнее было бы называть это соединение холестеролом (так холестерин называют за рубежом). Молекула холестерина образована четырьмя кольцами из атомов углерода: три кольца содержат по 6 атомов углерода и одно – 5 атомов. К кольцам присоединяется небольшая цепочка, тоже состоящая из атомов углерода.
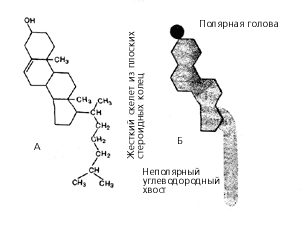
Молекула холестерина (холестерола) в виде химической формулы (А) и схематического изображения (Б)
Холестерин – не посторонний гость, случайно попадающий в наш организм вместе с пищей. Он – необходимый компонент клеточных мембран, без него клетки вообще не могли бы существовать, поэтому холестерина в организме человека довольно много, в среднем около 140 г.
Особенно много мембран в нервной ткани. Там они, помимо прочего, играют роль своеобразных «чехлов», покрывающих отростки нервных клеток, по которым проходят нервные импульсы. Точно так же мы защищаем медные провода с помощью пластикового покрытия. В промышленности основной источник холестерина – спинной мозг убойного скота. В человеческом мозге, головном и спинном, холестерина также довольно много, около 20% от общего его количества в организме.
В теле человека холестерин является «сырьем» для производства стероидных гормонов, в частности, половых: прогестерона, тестостерона и эстрогена. Без холестерина невозможно образование витамина D, недостаток которого вызывает у малолетних детей рахит. Наконец, из холестерина в печени образуются желчные кислоты, которые необходимы для переваривания жиров.
Поскольку холестерин столь важен для нормальной жизни организма, поступление его с пищей дополняется непрерывным синтезом клетками нашего тела. Измерения и расчеты показывают, что только 1/3 всего необходимого холестерина наш организм получает с пищей, а 2/3 производятся клетками тела. Общее количество ежесуточно потребляемого организмом холестерина оценивается в 1,2 г. Его обычная, нормальная концентрация в кровяном русле составляет 0,5–1,0 мг/мл. Вот и сюрприз: оказывается, наш организм сам вырабатывает холестерин, которым так часто пугают диетологи.
Капсулы для холестерина
Больше всего холестерина (до 80%) синтезируется в печени. В нее же попадает и большая часть холестерина, поступающего с пищей. Этот факт легко объяснить. Как уже говорилось, в печени холестерин превращается в желчные кислоты. По протоку желчного пузыря в составе желчи они попадают в двенадцатиперстную кишку, где принимают участие в пищеварении. Выполнив свою миссию, желчные кислоты удаляются из кишечника вместе с непереваренными остатками. Следовательно, запас холестерина в печени должен постоянно пополняться. Не удивительно, что наш организм так бережно обращается с холестерином, находящимся в составе пищи. Зачем же добру пропадать?
Как доставить холестерин из кишечника в печень? Только по кровяному руслу. Однако при этом возникает одно препятствие. Плазма крови – это водный раствор белков и минеральных солей. Холестерин же, как и многие другие жироподобные вещества, не смачивается водой и не растворяется в ней. Следовательно, холестерин не будет растворяться в крови. Как же быть? Организм решает эту проблему весьма оригинально.
В клетках кишечника молекулы холестерина объединяются в группы примерно по 1500 штук и окружаются мембраной, молекулы наружного слоя которой водой смачиваются. Получаются этакие мембранные микрокапсулы диаметром всего около 22 нм, которые могут путешествовать по кровеносным сосудам, перенося внутри себя холестерин. Такие шарики называются липопротеидами низкой плотности (ЛПНП). Судя по названию, можно предположить, что в кровяном русле есть еще и липопротеиды высокой плотности (ЛПВП). Это действительно так, но о них речь пойдет чуть позже.
Клетки нашего организма окружают мембранной оболочкой не только холестерин, но и другие не растворимые в воде вещества, которые нужно транспортировать по кровеносной системе, например, жирорастворимые гормоны или витамины.
Кстати сказать, когда мы моем жирные руки с мылом, происходит нечто похожее на образование липопротеиновых шариков: молекулы мыла, с химической точки зрения похожие на молекулы клеточных мембран, окружают крошечные капельки и частички жира, и образовавшиеся комплексы смываются потоком воды.
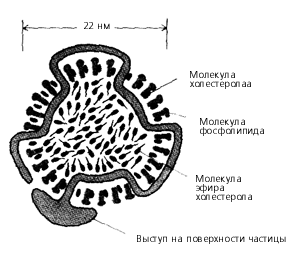
Липопротеиновая частица низкой плотности (ЛПНП) в поперечном разрезе.
Структуру организует одна молекула белка
Как клетки получают холестерин?
Средняя продолжительность жизни ЛПНП в кровяном русле составляет около 2,5 суток. За это время до 75% из них захватываются клетками печени, а остальные 25% попадают в другие органы, например, в яичники и в семенники (где превращаются в половые гормоны), а также в активно делящиеся клетки (им нужен холестерин для строительства новых мембран).
Для того чтобы холестерин попал в печень, ее клетки должны «выхватить» ЛПНП из кровяного русла. Для этого на поверхности каждой частицы ЛПНП находится крупный сигнальный белок, а на поверхности клетки-захватчицы – соответствующий ему рецептор.
Клеточные рецепторы ЛПНП были открыты в 1973 г. в Научно-исследовательском медицинском центре Техасского университета. В 1985 г. изучавшие их американские исследователи Браун и Гольдштейн получили за это открытие Нобелевскую премию.
Общее количество рецепторов ЛПНП на поверхности одной клетки может достигать 40 тыс. и более. Рецепторы имеют высокое сродство к ЛПНП и прочно связывают их даже при концентрации 1 штука на 1 млрд молекул воды.
Концентрация холестерина в крови зависит не столько от интенсивности его поступления с пищей, сколько от скорости его захвата клетками с помощью соответствующих рецепторов.
Что же будет происходить, если количество ЛПНП с холестерином в крови резко увеличится? Другими словами, что творится в кровяном русле человека, который явно злоупотребляет мясной пищей (холестерин в растительных клетках тоже есть, но его там гораздо меньше, чем в клетках животных)?
Во-первых, клетки предусмотрительно уменьшают синтез своего собственного холестерина. Действительно, зачем стараться, если продукт интенсивно импортируется? Во-вторых, избыток холестерина начинает запасаться в клетках. Тоже понятно. Запас, как говорится, карман не тянет. Сегодня холестерина поступает много, завтра – мало, авось запас и пригодится. Обратите внимание – холестерин запасается именно в клетках, а не в кровяном русле! Следовательно, на кровоток такой запасенный холестерин влияния оказывать не может.
Наконец, в-третьих, при избытке холестерина в кровяном русле клетки начинают уменьшать количество рецепторов ЛПНП. Кстати, уменьшение количества таких рецепторов (почти в 10 раз) происходит и с возрастом. Это понятно. Клетки ребенка интенсивно делятся, поскольку он растет. Им надо гораздо больше строительного материала, чем взрослому человеку, у которого клеточные деления тоже происходят, но уже не так быстро.
Известно, что раковые клетки делятся быстро и бесконтрольно. Оказывается, у них отсутствует механизм угнетения синтеза собственного холестерина при избытке «внешнего». Тоже понятно: у раковых клеток с регуляцией внутренних процессов дело обстоит неважно, а строительного материала для мембран им надо много...
Казалось бы, уменьшение клеточных рецепторов ЛПНП должно способствовать увеличению концентрации холестерина в кровяном русле. Ведь клетки с меньшим числом рецепторов будут захватывать ЛПНП с холестерином вяло. Однако все обстоит не так просто. Например, зарегистрированы случаи, когда у некоторых вегетарианцев уровень холестерина в крови в несколько раз превышал норму. В то же время у людей, явно злоупотребляющих икрой, желтками яиц, животными жирами и блюдами из печени (то есть продуктами, богатыми холестерином), его уровень в крови был нормальным и никаких отклонений в состоянии сосудов обнаружить не удалось.
На количество холестерина в крови отдельного человека оказывает влияние множество факторов, таких как пол, возраст, характер питания, интенсивность работы желез внутренней секреции и, наконец, физическая активность. Существуют также сезонные изменения количества холестерина в крови – его больше зимой и меньше летом.
Избыток холестерина из кровяного русла удаляют уже упоминавшиеся липопротеиды высокой плотности – ЛПВП. Они буквально вылавливают «лишний» холестерин с поверхности клеток или из плазмы крови и переносят его в печень, где он разрушается. По некоторым данным ЛПВП даже растворяют холестериновые бляшки, уже возникшие в кровеносных сосудах.
Кстати сказать, рост концентрации ЛПВП в крови происходит при увеличении физических нагрузок на организм. Так что, как видите, при существовании такой надежной системы защиты существенно поднять уровень холестерина в крови за счет одной диеты очень сложно. Поэтому главной причиной возникающих по вине холестерина проблем остается работа именно клеточных рецепторов ЛПНП.
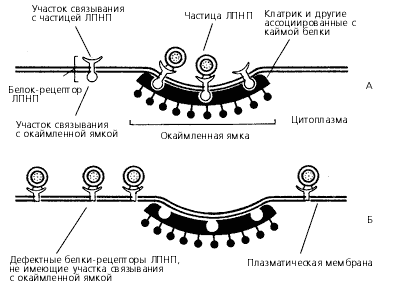
Схема связывания ЛПНП с белком-рецептором в нормальной (А) и мутантной (Б) с дефектными белками-рецепторами клетках
Холестериновые мутанты
В 1939 г. К.Мюллер, работавший в то время в Общественной больнице г. Осло (Норвегия), описал случай наследственной гиперхолестеринемии – врожденного нарушения метаболизма, который вызывал стойкое и очень высокое содержание холестерина в крови больных. К 35 годам у них совершенно неизбежно возникали сердечные приступы, развивавшиеся на фоне прогрессирующей стенокардии. Позже выяснилось, что такое нарушение регистрируется в среднем у каждого пятисотого взрослого человека. В чем тут дело, стало ясно лишь в 1960-х гг. Для того чтобы разобраться в этом вопросе, надо вспомнить основы генетики.
Клеточный рецептор ЛПНП – белок. Первичная структура всех белков записана в генах. Поскольку у человека диплоидный набор хромосом, информация о любом белке записана в генах дважды: один ген находится в отцовской хромосоме, другой – в материнской.
Чаще всего в случае наследственной гиперхолестеринемии поврежден один из двух генов, кодирующих белок-рецептор ЛПНП. Ученые обнаружили по меньшей мере пять мутаций, которые могут полностью приводить в негодность рецептор ЛПНП. Таким образом, у людей с наследственной гиперхолестеринемией половина всех рецепторов ЛПНП просто не работает. Другая половина работает, поскольку ген, находящийся в другой хромосоме, нормальный.
Не удивительно, что у таких людей холестерин поглощается клетками менее интенсивно, и поэтому с возрастом у них неизбежно развиваются ишемическая болезнь сердца и атеросклероз. В их кровяном русле «мембранные шарики» с холестерином циркулируют в среднем вдвое дольше, чем у здоровых людей. Люди с поврежденным геном рецептора ЛПНП обязательно заболеют атеросклерозом, даже если будут строгими вегетарианцами и не будут получать холестерин вместе с пищей. Им приходится принимать лекарства-липостатики, которые снижают уровень холестерина в крови.
Среди 60-летних пациентов с ишемической болезнью сердца у каждого двадцатого болезнь вызвана дефектами в гене, кодирующем рецептор. Кстати сказать, у выведенной японцами породы кроликов с быстро развивающимся атеросклерозом тоже поврежден один из двух генов, кодирующих рецептор ЛПНП.
А что произойдет, если у человека повреждены оба гена, кодирующие рецепторы ЛПНП? Такие люди встречаются с частотой один на миллион. С вероятностью 25% дети с двумя дефектными генами рецепторов ЛПНП могут родиться от пары родителей, у каждого из которых поврежден один из генов. По статистике одна такая пара встречается на 250 тыс. заключаемых браков.
Как существуют люди, у которых вообще нет нормальных клеточных рецепторов холестерина, совершенно непонятно. Уровень холестерина в крови у них в 6 раз выше нормы. Обычно такие несчастные начинают страдать от сердечных нарушений уже к 20 годам.
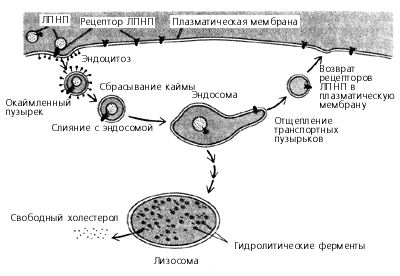
Транспорт ЛПНП в клетку и деградация их в лизосоме до холестерола
Краткие выводы
Итак, повышенное содержание холестерина в крови действительно может провоцировать развитие атеросклероза, однако оно главным образом зависит не от диеты. На уровень холестерина в кровяном русле оказывают влияние соотношение ЛПНП и ЛПВП, а также скорость захвата холестерина клетками. На этом фоне факторами, провоцирующими увеличение концентрации ЛПНП, являются ожирение и малоподвижный образ жизни, диабет у взрослых, заболевания щитовидной железы, хроническая почечная недостаточность, желчекаменная болезнь, курение и неумеренное употребление алкоголя.